|
||||
|
|
БЕРЕМЕННОСТЬ ПО МЕСЯЦАМПЕРВЫЙ МЕСЯЦНезависимо от того, первая это у вас беременность или вы уже имеете ребенка и теперь ждете еще одного, для вас наступает волнующий и непростой период жизни. Вы начали ощущать зарождение и развитие новой жизни в своем теле. Растущий эмбрион еще очень мал и похож на зародыш лягушки (рис. 8). Это всего лишь группа клеток, но они размножаются и растут очень быстро. Теоретически такой эмбрион уже можно увидеть невооруженным глазом (его длина составляет 0,15 мм), хотя группа клеток еще совсем не похожа на плод и тем более на ребенка. Обычно по месяцам беременность считают до тех пор, пока не попадают к врачу, и тогда, поскольку врач считает беременность неделями, начинает считать в этом режиме и сама женщина. Особой разницы между «четырьмя неделями беременности» и «одни месяцем» нет, разве что число дней обычного месяца не кратно числу дней в неделе, и поэтому набегают «хвостики». Но существует так называемый лунный месяц длиной в 28 дней, и беременность длится как раз 10 лунных месяцев. В общем, можно говорить о своей беременности в любых временных величинах, но счет в неделях считается более точным и профессиональным, а счет в календарных месяцах – всем понятным. 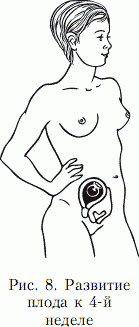 Когда следует обращаться к врачу Когда следует обращаться к врачуДаже если женщина считает себя абсолютно здоровой, все равно нужно обращаться к врачу при первых подозрениях, что беременность наступила. Обычно уверенность в этом появляется при задержке очередной менструации, особенно если в дело идет аптечный тест. Если тест оказывается отрицательным (даже в утренней порции мочи, где концентрация гормонов наибольшая), а менструации по-прежнему нет (задержка), тогда имеет смысл в любом диагностическом центре (или в женской консультации) сдать кровь из вены на хорионический гонадотропин (ХГ). Содержание этого гормона в крови на фоне беременности резко возрастает, и поэтому данный метод диагностики на ранних сроках считается одним из самых надежных. Многие женщины самостоятельно отправляются на ультразвуковое обследование (УЗИ) полости матки, чтобы определить наличие и срок беременности. Однако врачи рекомендуют избегать УЗИ на ранних сроках, поскольку клетки головного мозга ребенка в период раннего развития (до 12-й недели) очень чувствительны (и к ультразвуку тоже), и статистика свидетельствует, что 1 из 1600 детей после воздействия УЗИ на этом сроке имеет врожденные пороки головного мозга (некоторые из них – воспаления и опухоли – лечатся, а другие – синдром Дауна – нет), а 1 из 500 обследований приводит к выкидышу из-за пагубного воздействия на клетки защитной оболочки плода (5 %) и на клетки кожи самого плода (25 %). Есть от чего схватиться за голову или за сердце! Хотя многие врачи «успокаивают», что нельзя взваливать вину именно на УЗИ. Если беременность протекает без осложнений, то первое УЗИ рекомендуется делать на сроке 12–14 недель, чтобы увидеть прикрепление плаценты, размеры плода, возможные пороки развития нервной системы, органов брюшной полости или конечностей, уточнить срок беременности. Однако многие женщины по различным причинам откладывают визит или даже вовсе не показываются врачу, мотивируя это тем, что беременность – глубоко личное дело и касается только членов семьи. Рожать они собираются дома, а важным считают душевный настрой «на хорошее», а не тыкание иголками непонятно зачем. Настрой на хорошее важен всегда, но ради здоровья малыша, да и вашего собственного все-таки следует обратиться к врачу как можно раньше. Многих проблем можно избежать, если они становятся известны в положенные сроки. Это понимает и государство, которое назначило денежное пособие за раннюю постановку на учет в женской консультации (до 12 недель): размер пособия невелик, но то, что о тебе думают в государственных масштабах, приятно. Встать на учет можно и в медицинском центре, специализирующемся на ведении беременности. Можно сразу поинтересоваться, обладает ли он правом выдавать родовой сертификат, без которого рожать в нормальном роддоме затруднительно. О себе врачу вы сообщите следующие сведения: • возраст; • где и кем работаете (не на вредном ли производстве); • вредные привычки (курение, употребление алкоголя); • занимаетесь ли спортом; • придерживаетесь ли особой диеты или принципов рационального питания. Далее последуют медицинские данные: • хронические заболевания и употребляемые в связи с этим лекарства; • перенесенные заболевания и операции; • прививки; • аллергические реакции на лекарственные препараты; • случаи проявления генетических болезней в роду; • хронические заболевания у членов семьи. Акушерское «прошлое»: • возраст, в котором наступили менструации; • когда началась последняя менструация; • продолжительность и регулярность менструального цикла; • были ли искусственные аборты и самопроизвольные выкидыши; • число естественных родов; • течение прежних беременностей и родов. При постановке на учет врач проводит обследование наружных половых органов, влагалища и шейки матки, органов малого таза, замеры тазовых костей; измеряет артериальное давление, просит взвеситься (нужно представлять, как это делается, и быть готовой к взвешиванию на обычных, а не электронных весах), измеряет рост, осматривает ноги и руки для выявления отеков или склонности к ним и выдает список необходимых анализов и обследований, куда входят: • анализ крови на СПИД, сифилис, гепатит, группу крови и резус-фактор (если у мужа положительный, а у женщины отрицательный резус-фактор, то обязательными будут каждые две недели анализы крови на антитела); • общий и биохимический анализ крови; • общий анализ мочи на содержание сахара, белка, белых кровяных телец, красных кровяных телец и бактерий; • мазок из влагалища. По показаниям: • анализы на урогенитальные инфекции и анализ на гормоны; • тест на обнаружение сахарного диабета беременных или склонности к сахарному диабету – у женщин, которые прежде рожали детей с чрезмерным весом. Нужно будет пройти следующих специалистов: терапевта, окулиста, отоларинголога, стоматолога, а также сделать электрокардиограмму (ЭКГ). Посещать гинеколога беременная женщина должна раз в месяц. К каждому посещению врача необходимо сдавать общий анализ мочи, по которому гинеколог будет оценивать работу почек беременной. Как себя вести Беременность на первом месяце обычно проходит практически незаметно, тем более что половину этого срока женщина может и не знать о своем состоянии. Кроме волнения, она обычно не чувствует ничего особенного, потому что все «прелести» начинают ощущаться несколько позже – обычно ко второму месяцу. Могут быть, конечно, исключения: например, женщина утверждает, что чувствует свою беременность буквально со дня зачатия, ничего неприятного не ощущая; или ранняя тошнота, которая валит с ног со второй недели беременности. Пресловутая тошнота – явление довольно распространенное и мучительное для женщины и окружающих, так как считается, что спасения от этого просто нет, а наблюдать за страдалицей тяжело. Женщина не может не есть, потому что от еды ей становится хоть чуть-чуть легче, и не может есть – потому что ее тут же рвет. Обычно после приступа рвоты тошнота на некоторое время отступает, но проблемы с едой все равно остаются: можно надеяться только на то, что обычно после трех месяцев беременности тошнота проходит. Причинами тошноты могут быть: • высокий уровень гормонов в крови в первой половине беременности; • нарушение рефлекторных реакций организма в ответ на раздражение матки импульсами, идущими от плодного яйца; • растяжение мышц матки; • относительное ослабление мышц пищевода и как результат – плохое пищеварение; • появление излишка желудочной кислоты; • физическая и психическая усталость, негативное отношение к беременности. Иногда женщина чувствует себя настолько плохо, что встает вопрос о прерывании работы (если это возможно). Визит к врачу откладывается – до наступления лучших времен, – и напрасно, потому что врач может порекомендовать определенные средства, облегчающие состояние. Кроме тошноты нынешнее состояние может заставить обратить внимание на следующие явления, которые тоже не назовешь приятными. Частое мочеиспускание. На ранней стадии беременности, с 2–6 недель, ощущается тяга к учащенному мочеиспусканию. Это может быть из-за давления матки на мочевой пузырь или из-за раздражения нервных окончаний. Доставляет особые неприятности на работе и по ночам. Изменения в груди. Грудь становится словно опухшей, мягкой и чувствительной. Ободок вокруг соска темнеет, венозная сетка хорошо просматривается, грудь сильно увеличивается. Иногда ощущается покалывание или раздражение в груди или сосках. Может потребоваться бюстгальтер на размер или на два больше. Повышенная утомляемость. Вялость, желание прилечь могут преследовать всю беременность, улучшение наступает лишь во втором триместре. Ложитесь, как только выдается возможность, подремлите, поспите. Помните, что вы теперь на особом положении, и если вам всегда казалось, что дневное лежание – это признак слабости, не бойтесь почувствовать себя несколько ослабевшей – это лучше, чем чувствовать себя несчастной. Принимайте витамины, прописанные врачом. Ложитесь раньше спать и старайтесь высыпаться, отказавшись от поздних телепередач или чтения. Вы будете лучше себя чувствовать, а ребенок привыкнет к вашему режиму. Если вы – сторонница ночных бдений, не удивляйтесь потом, что ребенок перенял тот же ритм жизни. Чрезмерное выделение слюны (птиализм) – характерный симптом беременности. Это не вредно для будущей матери и ребенка, нужно лишь стараться восполнять объем жидкости – все-таки она теряется, особенно если приходится сплевывать постоянно. Явление может быть заметно для окружающих, и лучше стараться носить с собой большой носовой платок (может быть, и не один) или мягкие бумажные платочки в упаковке. Хорошо полоскать рот настоем ромашки, мяты – если вы ее любите – или слабо заваренным зеленым чаем. Нужно следить за краешками губ, чтобы от постоянной влаги не образовывались некрасивые «заеды», и не забывать подкрашивать губы, так как от постоянного контакта с платком и слюной помада смазывается. Слюнотечение исчезает после первых месяцев беременности вместе с остальными признаками токсикоза. Кровотечения во время беременности – нередкое явление. По некоторым данным, у одной беременной из пяти они случаются в период до 12 недель. Хотя это и вызывает тревогу, но не обязательно заканчивается выкидышем. В процессе имплантации (прикрепления плодного яйца) кровотечения могут быть вызваны тем, что бластоциста (зародышевый пузырек) «внедряется» в слизистую оболочку матки. В этот момент вы можете еще даже не знать, что забеременели, поскольку время очередной менструации еще не наступило, возможна даже мысль о слишком раннем начале менструации, сдвиге привычных сроков. По мере развития зародыша растет и матка, формируются плацента и система кровеносных сосудов. На этой стадии также бывает кровотечение. Оно может быть вызвано напряженными физическими упражнениями, поднятием чрезмерных тяжестей или половой близостью. Нужно немедленно прекратить действия, вызвавшие кровотечение. Покажитесь врачу – так быстро, как только сможете, и он подскажет, что делать дальше. Большинство врачей рекомендуют в таких случаях покой, снижение физических нагрузок и отказ от половых сношений. Как медикаментозное, так и хирургическое вмешательство бесполезны и вряд ли дадут хоть какой-нибудь результат. Возможно обследование в стационаре. Легкие кровотечения наблюдаются у многих женщин во время беременности, но это не всегда означает, что случилось что-то страшное. И все же следует обратиться к врачу. Нельзя садится на диету для похудения во время беременности и проводить голодание. Вес будет расти, и от этого никуда не денешься. Если прироста веса не будет, это может навредить ребенку. Обычно женщина во время беременности набирает от 12 до 16 кг. Примиритесь с мыслью, что ваш вес увеличится примерно на 4,5 кг в первые 20 недель, а затем будет увеличиваться на 450 г в неделю. Для врача прирост веса в этом интервале – показатель нормального развития ребенка. Беременность – не тот период жизни, когда можно экспериментировать с различными диетами и снижать потребление калорий. Постарайтесь сочетать с полноценным питанием физические упражнения. Будьте разборчивы в еде. Конечно, вы сейчас едите за двоих, но и это надо делать с умом! Прирост веса во время беременности Тип тела прирост веса (кг) С пониженным весом 12,7 – 18,1 С нормальным весом 11,3 – 15,9 С повышенным весом 6,8 – 11,3 Ваш ребенок должен получать достаточное количество питательных веществ из пищи, которую вы употребляете. Нужно сделать выбор между пищей, приятной для вас и полезной для растущего ребенка. Начитавшись о депрессивном состоянии и послеродовой депрессии, очень часто нормальные изменения настроения во время беременности принимают за начало депрессии, хотя поводов к этому вроде бы и нет, особенно если беременность желанная и долгожданная. Обычно эти перепады проявляются у женщин, которые испытывали на себе проявления предменструального синдрома. Но обязательно сообщите врачу, если проявляются: • плохое самочувствие без видимых причин; • ощущение пустоты; • стойкие нарушение сна; • нарушения аппетита (без выраженной тошноты) или постоянное желание есть; • отсутствие желания делать что-либо; • резкая неконтролируемая смена настроения. Возможно, врач порекомендует обратиться к психологу. Функцию психолога, если вас что-то беспокоит, а вы категорически не в силах к нему обратиться, может взять на себя подруга, родственница, старшая коллега по работе, которой вы бесспорно доверяете и можете рассказать то, что никогда не расскажете маме и мужу. Почему? Потому что близкие родственники иногда реагируют не совсем адекватно. Мама может обидеться: вот когда я ходила с тобой, то не испытывала ничего подобного! (Или: да мне еще хуже было, а ноешь ты!) Муж тоже смотрит странно: это из-за меня, значит, все... Если бы ты меня больше любила, тебя бы никакие предчувствия не тревожили, ты бы счастлива была! Вот и поговори с такими. А хочется назвать вещи своими именами и получить совет или сочувствие, а не критику. Если вы пользовались тем или иным противозачаточным средством, крайне важно сообщить об этом врачу. Время от времени все методы контрацепции дают осечку, даже гормональные. Если у вас есть подозрения, что вы забеременели, прекратите пить пилюли и покажитесь врачу как можно быстрее. Вам таблетки больше не помогут, а будущему ребенку могут причинить вред. Беременность может наступить при том, что у вас установлена внутриматочная спираль. В таком случае тоже обратитесь к врачу немедленно! Спираль удаляют обязательно. Внематочная беременностьОплодотворение яйцеклетки происходит в маточной трубе. Оплодотворенное яйцо проходит по трубе к полости матки и имплантируется в ней. Внематочной беременность называется тогда, когда имплантация происходит вне пределов матки, обычно в маточной трубе (более точное название – трубная беременность), и при росте плодного яйца происходит ее разрыв. Когда плодное яйцо выходит (выпадает) из трубы в брюшную полость, происходит так называемый трубный аборт. Внематочная беременность бывает в одном случае из ста. Причинами внематочной беременности могут стать: • воспалительный процесс в малом тазу; • воспаление аппендикса; • послеоперационное рубцевание в результате полостных операций или операций яичников; • перевязка труб (хирургическая стерилизация); • предыдущая внематочная беременность; • многократное прерывание беременности. Если ранее у вас уже была внематочная беременность, вероятность рецидива составляет 12 %. Применение внутриматочной спирали увеличивает риск внематочной беременности. Диагностика внематочной беременности основана на методе тонкой хирургии. Через маленький надрез в пупке и нижней части брюшной полости внутрь вводится эндоскоп, позволяющий осмотреть тазовые органы и установить внематочную беременность. Выявить ее нужно до того, как произойдет разрыв и повреждение маточной трубы, что может вызвать необходимость ее полного удаления. Ранняя диагностика внематочной беременности помогает также снизить риск внутреннего кровотечения из поврежденной маточной трубы. УЗИ тоже помогает выявить внематочную беременность. Трубная беременность видна на эхограмме. При внематочной беременности можно заметить кровотечение в брюшной полости или сгустки крови в районе фаллопиевой трубы или яичника. В случае внематочной беременности цель врача – удалить эмбрион, сохранив при этом фертильность (плодовитость) женщины. В большинстве случаев внематочную беременность удается обнаружить на 6 – 8-й неделе, иногда и несколько раньше (или позже). Внематочная беременность очень опасна внутренним кровотечением. При внематочной беременности домашний тест на беременность дает положительный результат, несмотря на то что эмбрион развивается вне пределов матки, поскольку выявляются гормоны, вырабатываемые на ранней стадии беременности. Эти гормоны можно обнаружить не только в моче, но и в крови. Вы должны насторожиться, если у вас: • сильное влагалищное кровотечение; • колющая, спазматическая боль в брюшной полости; если произойдет разрыв фаллопиевой трубы, боль станет очень острой и сильной; • ослабление пульса, бледность кожи и обморочное состояние. Если наблюдается хотя бы один симптом, нужно немедленно вызывать «скорую». ВТОРОЙ МЕСЯЦВаш малыш растет очень быстро. В конце второго месяца зародыш уже похож на человека, у него есть сердце, плечи, ножки с зачатками пальцев. На месте будущих костей – заменяющие их хрящи. Рост от макушки до копчика составляет 4–5 мм, а вес 8–9 г (рис. 9). 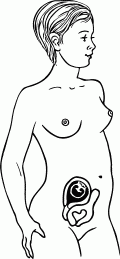 Рис. 9. Развитие плода к 8-й неделе Что касается вас, то изменения происходят постепенно. Вы понемногу и равномерно набираете вес, но пока прибавили не больше килограмма. Если вес не увеличился или даже, наоборот, вы сбросили тот же килограмм, беспокоиться не стоит. Это тоже в порядке вещей. Через неделю-другую все может встать на свои места. Скорее всего, вы уже познали некоторые проявления раннего токсикоза и пожаловались на них врачу. Беременность еще не кажется привычным состоянием, потому что неприятные ощущения начались совсем недавно, и воспринимаются как некое нездоровье. Мысли о родах далеки и о будущем ребенке пока тоже, потому что ощущения могут быть столь сильны, что не оставляют простора для мечты. ИзжогаДискомфорт от изжоги – одно из самых частых недомоганий среди беременных. Она может начаться достаточно рано, хотя чаще всего усиливается на более поздних стадиях беременности. Изжога обычно вызвана оттоком содержимого желудка и двенадцатиперстной кишки в пищевод. Это происходит особенно часто по двум причинам: уменьшение желудочно-кишечной подвижности и давление на желудок со стороны матки по мере ее расширения вверх, в брюшную полость. У большинства женщин изжога не очень сильная, но донимает почти постоянно. С ней можно справиться, если принимать пищу часто и небольшими порциями, а также не принимать некоторых поз – не наклоняться низко и не лежать строго горизонтально. Постарайтесь подобрать такую еду (и в том количестве), чтобы не испытывать изжоги или свести ее к минимуму. Исключите из рациона продукты, которые провоцируют изжогу (вы быстро их вычислите), или хотя бы старайтесь пореже их употреблять. Если изжогу вызывает буквально все, любая еда (сам процесс), посоветуйтесь с врачом относительно снятия неприятных ощущений: прием соды и других распространенных средств, включая разрекламированные препараты, не должен быть автоматическим, теперь любое средство должен назначать врач. ЗапорыРежим деятельности кишечника во время беременности обычно меняется, ослабляется его перистальтика. Большинство женщин жалуются на нерегулярность стула и запоры. В связи с этим может впервые проявить себя геморрой. Нормальным считается стул раз в 1–2 дня, если реже – появляются проблемы. Чтобы избежать запоров, старайтесь пить побольше жидкости. Помогут также физические упражнения и вообще движение, прогулки, ходьба. Не пользуйтесь слабительными без предписания врача, даже если дело зашло очень далеко. Многие врачи предлагают принимать мягкие виды слабительного, например сливовый сок или несколько размоченных черносливин в день. Некоторая пища, такая как пшеничные или рисовые отруби, может несколько разнообразить ваше питание и в то же время уменьшить тяжесть запоров. Клетчатка является основным наполнителем каловых масс, и, составляя свой рацион с учетом продуктов, ее содержащих, вы существенно облегчаете себе жизнь. Овсяная и гречневая каша, зелень, овощи – лучше сырые, фрукты (в течение дня и яблоко перед сном), сухофрукты, отрубной хлеб – все это не только полезно, но и вкусно. Питание по-новомуУвеличивайте количество потребляемых калорий примерно на 300–800 в день. Эти калории будут затрачены на рост тканей вашего тела и тела ребенка. Прежде всего увеличивается количество жировой ткани, необходимое во время беременности как запас энергии и после родов для образования молока. Ребенок будет использовать энергию, которую вы даете ему с пищей, для создания запасов белков (протеина), жиров и углеводов, а также для жизнедеятельности своего организма. Если он будет получать мало калорий, белки могут быть переработаны в процессе обмена веществ как источник энергии, вместо того чтобы быть затраченными на рост и развитие. Помните, что полноценная и здоровая пища крайне необходима для вас и вашего ребенка. Белки. Обычно женщина нуждается в белке для восстановления собственных тканей. Во время беременности ее организм также нуждается в белке для роста эмбриона плода, плаценты, матки и груди. Большая часть белков попадает в организм с животной пищей, такой как мясо (в том числе и птицы), молоко, яйца, сыр, рыба. Рекомендуемое потребление белков во время беременности составляет 168–196 г в день. Углеводыь. Не существует рекомендуемой диеты в отношении потребления углеводов во время беременности. Калорийность углеводов должна составлять примерно 60 % от общего числа калорий в вашем рационе. Но считать, что пирожные с кремом могут составить обед, завтрак и ужин, потому что они очень калорийны и хоть раз в жизни можно «не считаться», – неправильно. Углеводы содержатся и в сухофруктах, орехах, крупах, а эти продукты полезнее, чем конфеты и мороженое. Жирыь. Нет оснований беспокоиться о недостатке жиров в организме, обычно они потребляются в чрезмерных количествах, разве что вы сидели на специальной диете. Содержанию холестерина в крови стали уделять внимание относительно недавно. Повышенное содержание холестерина может привести к болезням сердца. Однако в периоды беременности и кормления ребенка грудью вряд ли стоит заниматься оценкой уровня холестерина. Он повышается в указанные периоды из-за увеличения содержания гормонов, причем иногда даже на 25 %. Стоит обратить внимание на употребление растительных жиров, например начать заправлять оливковым маслом салат из свежих овощей, даже если раньше вы их употребляли только с майонезом. Витамины. Пренатальные витамины по составу отличаются от обычных поливитаминов увеличенным содержанием железа, цинка и фолиевой кислоты. Эти витамины, возможно, самая важная добавка к рациону во время беременности: фолиевая кислота предотвращает пороки центральной нервной системы у ребенка, а цинк помогает хрупким женщинам родить здорового младенца. Минералы. Во время беременности повышается потребность в железе. Лишь у немногих женщин запас железа в организме достаточен. При нормальной беременности объем циркулирующей крови увеличивается примерно на 50 %, а это значит, что требуется большое количество железа для образования дополнительных клеток крови. Специальные витамины для беременных с содержанием железа обычно хорошо усваиваются, если принимать их вместе с пищей или перед сном: повышенное содержание железа может слегка раздражать желудок и вызывать тошноту и запоры. ВыкидышСлово «выкидыш» употребляется в просторечии. Научный термин – аборт. Различают аборты самопроизвольные (выкидыши) и искусственные – добровольные (по желанию женщины) или вынужденные (в лечебно-терапевтических целях по показаниям). Так называемое «родоразрешение» (прекращение беременности) путем самопроизвольного или добровольного аборта происходит до срока беременности 20 недель. После этого срока плод считается ребенком и на него выписывается свидетельство о рождении. Родоразрешение до срока 38 недель называется преждевременными родами. Обычно трудно установить, что стало причиной выкидыша, поскольку к тому времени, как это случается, плод, возможно, уже несколько недель мертв и ткани видоизменились. В большинстве случаев ранний выкидыш вызван аномальным развитием эмбриона. Это означает, что эмбрион погиб несколькими неделями раньше или вовсе не сформировался из яйца. Исследования показывают, что причиной более половины таких выкидышей являются хромосомные нарушения. Многие факторы отрицательно влияют на эмбрион и среду его обитания: радиация, отравление лекарствами или наркотиками. Они вызывают как выкидыш, так и пороки развития плода. Кроме того, самопроизвольным абортам могут способствовать инфекции, такие как листерия, токсоплазмоз и сифилис. Повышает риск выкидыша употребление алкоголя. Бытовая травма или перенесенная хирургическая операция тоже может сказаться подобным образом. Многие женщины считают причиной самопроизвольного аборта психические и физические травмы (перенесла сильное потрясение, упала), однако это трудно проверить. Угрожающий аборт. Небольшие кровотечения из влагалища случаются в течение первой половины беременности. Кровотечение может продолжаться дни и даже недели, иногда сопровождаться схваткообразными болями внизу живота, напоминающими менструальные спазмы, или болями в спине. Покой и постельный режим – все, что необходимо обеспечить в этом случае. Угрожающий аборт трудно поддается диагностике, поскольку у одной из пяти женщин наблюдаются кровотечения на ранних этапах беременности, но это кончается выкидышем только в 15 % случаев. Начинающийся аборт сопровождается прогрессирующими схватками, расширением шейки матки и усилением кровяных выделений, выделением сгустков крови и даже тканей, что указывает на начинающееся отслоение плодного яйца от стенки матки. В данных обстоятельствах аборт почти неизбежен. Обычно далее происходит сокращение матки и выталкивание плода. Неполный аборт. Плодное яйцо может выделиться из матки не полностью, а частями. Одни части выходят наружу, а другие остаются в матке. Неполный аборт обычно сопровождается значительным кровотечением, которое продолжается до тех пор, пока матка полностью не освободится. Несостоявшийся аборт – это продолжительное удержание эмбриона, который давно погиб. При этом может не быть кровотечения и иных симптомов. Со времени гибели эмбриона до обнаружения аборта могут пройти недели. Привычный выкидыш. Как правило, так говорят после трех или более самопроизвольных абортов. Чем длительнее кровотечение и схватки, тем больше вероятность выкидыша. Если наружу вышли сгустки крови и тканей (их называют продуктом оплодотворения, пока не образовался эмбрион), после чего кровотечение и схватки прекратились, то, скорее всего, у вас был выкидыш. Однако, возможно, не все остатки плодного яйца вышли наружу, поэтому матку необходимо выскабливать. Эта не очень сложная операция нужна, чтобы очистить матку и исключить этим длительное кровотечение, а также риск анемии (малокровия) и возникновения очага инфекции. Даже один выкидыш травмирует психику, два подряд трудно перенести, особенно если выкидыш происходит на фоне принимаемых мер. Большинство врачей не рекомендуют проводить специальные анализы для обнаружения причин выкидышей, пока не произошел третий или более выкидыш подряд. Различные анализы, в том числе хромосомный, проводят для исследования возможных инфекций, диабета и волчанки (туберкулез кожи). Не вините себя и не обвиняйте своего партнера. Чаще всего причина не в вас, а в комбинации генов, которую вы унаследовали. Лежание в постели почти всю беременность, может быть, и поможет сохранить ребенка, но будет ли он полностью здоров и сможет ли потом сам иметь детей? ТРЕТИЙ МЕСЯЦВ конце третьего месяца беременности у зародыша развиваются органы, действует система кровообращения и мочевыделительная система. Длина тела вашего малыша от макушки до копчика составляет 6,2–7,5 см, а вес – 16 г (рис. 10). На сроке 10–14 недель назначается трехкратное скрининговое ультразвуковое исследование: главным образом оценивается толщина воротникового пространства плода. Врач, как всегда, попросит взвеситься и измерит вам давление, даст направление на анализ крови и анализ мочи. У плода прослушает сердебиение и определит размер, высоту дна матки при наружном обследовании, осмотрит ваши ноги на предмет выявления отеков и варикозных вен. На третьем месяце никуда не делись: • усталость и сонливость; • позывы к частому мочеиспусканию; • тошнота и сильное слюнотечение; • запоры; • изжога; • отвращение к определенным видам пищи или к еде вообще; • изменение грудных желез; • «набухание» вен на ногах; • головные боли; • повышенная возбудимость, частая смена настроения, раздражительность, плаксивость. 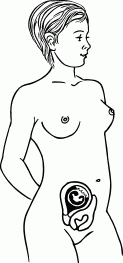 Рис. 10. Развитие плода к 12-й неделе Примерно в этот срок можно заметить увеличение живота, которое еще не нуждается в подчеркивании его специальной одеждой, но уже создает трудности в ношении одежды привычной. Матка ощутимо растет, усиливается приток крови к органам таза, что способствует некоторому увеличению этих органов, начинается отложение жирового запаса в подкожной клетчатке на животе. Некоторые стараются изгнать из своего гардероба брюки и джинсы, чтобы не подчеркивать внезапную полноту на талии, но если пояс у брюк не жесткий и не давит, то какое-то время они еще послужат. Головные болиГоловные боли во время беременности являются результатом гормональных изменений (которые ответственны за возрастание, частоту и напряжение боли), усталости, напряжения, чувства голода, которое может проявиться внезапно (а поесть сразу нельзя), эмоционального стресса. Надо больше отдыхать. Беременность – это период, когда женщина чувствует сильную усталость, особенно в первом и втором триместре беременности, а в случае когда у женщины тяжелая (или нелюбимая) работа – в течение всех девяти месяцев. Часто женщина сама себя загоняет в угол, когда, придя с работы, начинает через силу ворочать домашними делами вместо того, чтобы прилечь отдохнуть, а потом, вымотанная вконец, чувствует себя несчастной. Почему? Потому что ее приучили к мысли, что женщина должна быть деятельной, активной, все успевать – на этом зиждется понятие «хорошая жена» и «хорошая хозяйка». Но сейчас вы в первую очередь будущая мама. И если ребенок велит вам спать – надо спать, велит полежать – надо полежать! Потом такой королевской возможности не будет. А домашние дела имеют обыкновение не заканчиваться. В конце концов, что мешает заняться ими после некоторого отдыха? Когда ребенок начнет двигаться, может быть нарушен ночной сон. Старайтесь чаще отдыхать днем на работе, если есть такая возможность (отвлечься и пройтись по коридору в данном случае тоже отдых), не ложиться поздно вечером. Однако отупляющий сон от «нечего делать и нечем заняться» тоже может вызывать головную боль. Регулярно принимайте пищу. Голод также может быть причиной головной боли. Не устраивайте вынужденных перерывов в еде, если нельзя устроить полноценный второй завтрак и полдник на рабочем месте, носите с собой печенье, орехи, сухофрукты, сухарики, живой йогурт, творожки, сырки – все, из чего может сложиться перекус. Старайтесь запивать свою еду теплыми напитками (хотя бы температуры тела): охлажденные нарушают пищеварение, что тоже может «помочь» головной боли. Старайтесь быть спокойной. Беременные очень чувствительны к шуму, поэтому избегайте громкой музыки, шумных улиц, толпы. Дома приглушите телефонный звонок, звук телевизора и радио. Выберите мелодию сотового телефона, которая не раздражает вас. Нахождение в непроветренном или слишком теплом помещении может вызывать головную боль. Открывайте двери, избегайте небольшой душной комнаты. Настаивайте на включении кондиционера, но избегайте сквозняков. Добейтесь, чтобы при вас не курили. Многие женщины во время беременности страдают частыми мигренями и впервые знакомятся с этой напастью, другие же утверждают, что у них приступы стали реже, чем прежде. Причина, почему мигрень преследует одних, а у других случается только раз в жизни, – неизвестна. Это особый вид головной боли. Ее возникновение связано со спазмами и сужением кровеносных сосудов головы после неожиданного их расширения. Это оказывает влияние на ток крови и вызывает головную боль, слабость, тошноту – проявления мигрени могут быть различными, но обычно предшествует приступу усталость. Лекарства от него нет. Как правило, помогает лежание в темной комнате и сон. Раздражение седалищного нерваМногие беременные женщины время от времени испытывают мучительную боль в ягодицах, нижней части спины или бедрах. Это так называемое раздражение седалищного нерва, который проходит позади матки в ноги. Считается, что эта боль вызвана давлением на нерв растущей матки. Наилучший способ облегчить боль – лежать на левом боку, если боль с правой стороны, и наоборот. Этим уменьшается давление матки на нерв. Заболевания, о которых не хочется говоритьВенерические болезни, если они обнаружены, нужно лечить сразу, так как во время беременности они могут сказаться на развитии ребенка. Как уж они проникли в вашу семью – это отдельный разговор, но если пара не прекращает на время беременности половую жизнь, что вполне возможно, то лечиться нужно обоим. Генитальный герпес. Обычно во время беременности возможны только рецидивы герпеса. Заражение на ранней стадии беременности может вызвать самопроизвольный аборт и реже – врожденные пороки плода, а на более поздней стадии заражение чревато преждевременными родами и рождением недоношенного ребенка. Есть основания считать, что ребенок тоже может заразиться при проходе через родовые пути. Уровень смертности среди зараженных герпесом новорожденных составляет 50 %. Вагинит (кольпит). Воспалительные явления во влагалище у беременных женщин встречаются часто. Эта болезнь не оказывает сильного негативного воздействия на течение беременности, но вызывает дискомфорт и беспокойство, потому что ощущения при нем приятными не назовешь. При родах ребенок может заразиться и молочницей. Кондилома. Появление такого заболевания, как бородавчатое разрастание на наружных половых органах, также называют остроконечной бородавкой. Если его запустить, то придется делать кесарево сечение, чтобы уменьшить потери крови. Количество бородавок увеличивается во время беременности. Иногда они полностью закупоривают влагалище к моменту родов. Тонорея. Женщина может заразиться гонореей и до, и в течение беременности. Эта болезнь (ее также называют триппер) опасна для нее, партнера и ребенка, которому предстоит пройти через родовые пути. У ребенка может быть гонорейная офтальмия (воспаление глаз). Избежать этого заболевания новорожденному помогут глазные капли. Гонорейные инфекции надо обязательно лечить антибиотиками по предписанию врача. Сифилис. Раннее его обнаружение крайне важно для женщины, ее партнера и ребенка. Эта инфекция довольно распространенная и нелегко лечится. Если во время беременности вы заметите любые язвенные поражения на гениталиях, немедленно обратитесь к врачу. ЧЕТВЕРТЫЙ МЕСЯЦРебенок растет, и длина его тела от макушки до копчика составляет от 12,5 до 14 см. Вес плода около 150 г (рис. 11). На сроке 14–18 недель гинеколог может предложить сдать кровь на уровень альфа-фетопротеина (АФП). Этот анализ выявляет у ребенка такие пороки развития, как синдром Дауна, нарушение формирования спинного мозга, гидроцефалия, другие хромосомные нарушения. Проводится он по показаниям: возраст старше 35 лет, наличие родственников с хромосомными нарушениями. Однако этот анализ не входит в список обязательных, поэтому делают его платно. Наиболее информативен он в сочетании с хорионическим гонадотропином (ХГ) и эстриолом – это так называемый «тройной тест». К сожалению, результат часто бывает ошибочным. Пересдать анализ – не проблема, но нужно с самого начала решить, что делать в случае окончательного положительного результата, а выход один – прерывание беременности, если ребенок зачат с синдромом Дауна. Многие не желая портить себе нервы, отказываются от обследования, считая, например, что возраст 36 лет – вовсе не причина для рождения ребенка с этой патологией. Если же пересданный «тройной тест» показывает отклонения от нормы, назначают дополнительное обследование, также не включенное в обязательный перечень анализов, – амниоцентез: исследование околоплодных вод на наличие хромосомных отклонений у ребенка. Врач вворис ц развитие дит длинную полую иголку через плода к 16-й брюшную стенку в матку и отсасыва– неделе ет шприцем небольшое количество околоплодных вод с клетками плода. Эти клетки потом изучают на наличие генетических патологий. Данная процедура проводится под контролем УЗИ, чтобы не задеть ребенка и плаценту. Перед этим обследованием врач должен предупредить, что в небольшом проценте случаев амниоцентез может спровоцировать выкидыш, и у беременной обычно берется расписка, что она с этой статистикой ознакомлена и соглашается на процедуру добровольно. На четвертом месяце по-прежнему ощущаются и беспокоят: • усталость; • запоры; • изжога, расстройство пищеварения; • отвращение к определенной еде или к еде вообще; • выступание вен на животе и ногах; 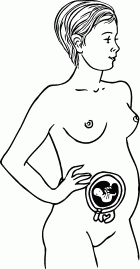 Рис. 11. Развитие плода к 16-й неделе • спорадические головные боли. Могут появиться: • обмороки и головокружения, особенно при изменении положения тела; • кровотечение из носа; • легкие отеки стоп, рук и лица. Происходят многие позитивные изменения, например: • учащенное мочеиспускание нормализуется; • приступы тошноты и рвоты становятся реже или проходят совсем. Все явления токсикоза могут постепенно сойти на нет. Наступил второй триместр беременности, который по праву считается золотой ее порой: неприятности первого триместра отступают, живот только начинает обозначаться всерьез и еще не так велик и тяжел, как на последних месяцах, словом, можно наконец жить более-менее нормальной жизнью. Это не значит, что беременность перестанет ощущаться до какого-то времени, просто переносить ее становится гораздо проще, хотя могут быть и свои прелести. Но женщина, которая мужественно выбралась из пучины каждодневной тошноты и рвоты, смотрит в будущее с оптимизмом. Ей наконец хочется есть и спать без обрамления дурноты, ей хочется наряжаться (и как раз приходит время задуматься об одежде, которую скоро потребует изменившееся тело), она может наконец с чувством накраситься, не боясь запахов помады и туши. Она буквально расцветает и хорошеет на глазах и выглядит, как должна выглядеть будущая мать: со спокойным достоинством. Увеличение объема кровиОдно из самых интересных изменений в организме происходит в кровеносной системе. Объем циркулирующей крови во время беременности увеличивается весьма существенно – примерно на 45–50 % по отношению к нормальному объему. Это увеличение связано с необходимостью обеспечения кровью растущей матки и сыграет свою роль во время родов, когда кровопотеря может быть значительной. Причем объем крови эмбриона, которая циркулирует отдельно, не увеличивается. Увеличение объема крови начинается в первой половине беременности, наибольшей интенсивности достигает во второй половине и продолжается в заключительный месяц беременности. Именно образованием новых красных кровяных телец объясняется увеличение потребности организма в железе, при его недостатке развивается анемия. АнемияАнемия может наблюдаться еще до беременности, так как процентное содержание гемоглобина снижается с потерей крови при менструации. Женщина может и не знать о своей анемии или считать ее естественной и нестрашной и не лечиться. При беременности же анемия требует обязательного лечения. Все беременные женщины предрасположены к анемии из-за недостатка железа, но некоторые из них попадают в группу наибольшего риска: • рожающие детей через короткий промежуток времени; • страдающие частой рвотой или отказывающиеся от пищи из-за тошноты; • забеременевшие в разгар жесткой диеты, голодания и систематически недоедающие с момента оплодотворения. Возникающий недостаток железа, если он не может быть скорректирован питанием, приходится «добирать» соответствующими препаратами, дающими организму около 30 мг железа в сутки, но нужно учитывать, что от них ощутимо тошнит, особенно если принимать их не по инструкции, так что богатое железом питание лучше. Но если врач выписывает железосодержащий препарат, пренебрегать его приемом нельзя. Насторожить может лишь появление расстройства желудка или, наоборот, запор: это значит, что рекомендованное количество железа не усваивается организмом. Низкий гемоглобин может обнаружиться при первом же исследовании крови, но сильное падение его уровня нередко происходит после 20 недель беременности, когда начинается рост объема крови плода и возрастает его потребность в железе. Гемоглобин – переносчик кислорода к клеткам, и если кислорода в организме не хватает, то наблюдаются следующие явления: • бледность; • усталость; • слабость; • приступы сердцебиения; • нехватка воздуха и обморочное состояние. Если у беременной женщины обнаружена анемия, несмотря на нормальный уровень употребления железа, то ей назначают дополнительные обследования с целью определения недостатка фолиевой кислоты, талассемии, серповидно-клеточной анемии. У детей, даже если их матери страдали анемией, редко наблюдается малое количество железа в крови при рождении. Это происходит потому, что потребность ребенка в железе удовлетворяется в первую очередь. Однако случается, что некоторые дети могут родиться раньше срока или с небольшим весом. Смертность женщин при родах часто связана с анемией беременных, большая потеря крови при родах для женщин с анемией очень опасна. Во время родов в среднем теряется 450 мл крови. Это количество может удвоиться при кесаревом сечении. Поэтому крайне важно избавиться от анемии ко времени родов. В противном случае при сильной анемии ситуация окажется серьезной, возможно, потребуется даже переливание крови. Повышенное кровяное давлениеКровяное давление во время беременности обычно незначительно снижается в первые месяцы и повышается на седьмом, но может и колебаться. Обычно это связывают: • с нервным расстройством; • с быстрой ходьбой; • с беспокойствами, сопровождающими протекание данной беременности; • с неожиданным ростом веса (больше 1,5 кг в течение недели во втором триместре и больше 1 кг в третьем триместре); • со значительным отеком рук, ног и ладоней (в результате задержки воды в организме); • с появлением белка в моче. Сразу бывает трудно определить причину повышенного давления, поэтому врач может порекомендовать вам более спокойный ритм жизни, так как беспокойство и волнение могут повысить кровяное давление еще больше. Следует начать наблюдение, если во время первого или второго триместра давление снижается (первое число), а затем возрастает на 30 мм Hg или давление диастолическое (вторая цифра) снижается на 15 мм Hg, и такое состояние удерживается на протяжении двух обследований с интервалом в 6 часов. В этом случае врач может назначить лечение. Во второй половине беременности лечение начинается только тогда, когда рост кровяного давления сильно превышает норму. Если вы заметите у себя такие явления, как потеря остроты зрения, головные боли, раздражительность, боли в области живота, следует сразу же обратиться к врачу. Кровотечение из носаКровотечение из носа чаще можно наблюдать зимой, когда теплый, сухой воздух в нагретых помещениях высушивает тонкую слизистую оболочку носовой полости. Повышенное содержание гормонов оказывает примерно такое же действие, на что слизистая оболочка может ответить ощутимым отеком, что женщина чувствует как заложенность носа. Отек может спуститься и глубже, и тогда он ощущается как заложенность уха. Все это признаки явления, известного под названием «насморк беременных», и оно не лечится (назначаемые иногда капли обладают временным эффектом, так как причина не исчезает), а проходит с течением времени. Капать препараты в нос и принимать меры, чтобы избавиться от неприятного ощущения внезапной глухоты можно только с разрешения врача! Кровотечение из носа – частный случай «насморка», когда собственно сам «насморк» может и не проявлять себя по-другому. Кровь, внезапно полившаяся из носа, да еще обильно, способна напугать и в первый раз, и во второй. Нужно не паниковать, а сесть (если стоите), привстать (если лежите) и наклониться вперед, зажав нос пальцами (лучше с платком или салфеткой), и выждать несколько минут. Традиционное укладывание на высокую подушку с запрокинутой головой – мера ошибочная и способствует тому, что лежащий начинает при обильном кровотечении захлебываться. При частых кровотечениях необходимо: • применять увлажнители воздуха; • употреблять, по согласованию с врачом, 250 мг витамина С (для укрепления стенок капилляров, что снижает риск кровотечения); • правильно очищать нос (закрыть пальцем одно носовое отверстие, затем аккуратно выдуть слизь из другого отверстия, сделать то же самое с другой стороны и так повторять до полного освобождения носа). Непрекращающееся обильное кровотечение – повод для обращения к врачу или вызова «скорой». Боли в спинеБоли в спине испытывает почти каждая беременная женщина. С ростом матки центр тяжести тела смещается и приходится слегка откидываться назад, прогибаясь. Осанка несколько нарушается, возрастает нагрузка на мышцы крестца. Дело усугубляет согнутая шея и отведенные назад плечи, то есть изначальные нарушения осанки до беременности и роста живота. Спина может давать о себе знать, когда вы идете, наклоняетесь или поднимаетесь с постели, боль бывает вызвана физическими нагрузками или же упражнениями. Женщины с хорошей осанкой и сильными мышцами живота гораздо реже жалуются на боли в спине. Для облегчения боли в спине нужно приобрести специальный бандаж для беременных, который поддерживает живот, снимая тем самым нагрузку с мышц спины. Необходимо: • следить за весом; избыточный вес дает дополнительную нагрузку на позвоночник; • не носить обувь на высоком каблуке (выше 3 см); каблук должен быть широким и устойчивым; • стараться не стоять подолгу; для предотвращения чрезмерного напряжения мышц крестца при долгом стоянии нужно одну ногу согнуть в колене и опереть на низкую табуретку; • спать на твердой поверхности или подложить доски, лист фанеры под мягкий матрас, это уменьшит боль в спине; лучший выход – ортопедический матрас; • вставая с кровати, переложите обе ноги на край постели и спустите их на пол; нельзя, вставая, переворачиваться на бок; • не поднимайте высоко руки, вешая белье, картины, доставая что-то с высокой полки, так как вытягивание рук напрягает мышцы спины; в подобных случаях стоит пользоваться табуреткой или лесенкой; • не носите старших детей на руках, так как вы при этом получите дополнительную нагрузку на позвоночник; но не оставляйте малышей без внимания; если же необходимо взять ребенка на руки, поднимите его спокойно, без рывка и не держите на руках долго; • старайтесь избегать стрессов – как ни странно, это отзывается болями в спине. Может помочь: • теплый душ; • выполнение расслабляющих упражнений; • выполнение упражнений для мышц таза и для укрепления мышц спины; • отказ от привычки класть ногу на ногу – это нарушает кровообращение и вызывает большую перегрузку, прогиб таза вперед усиливает боль в спине; • использование подставки для ног; • если при сидении в автомобиле согнуть и поднять одно колено, продвинув сиденье вперед; • стул, на котором вы сидите, должен иметь прямую спинку как опору для позвоночника, подлокотники, на которые вы будете опираться при вставании, непродавленное сиденье, чтобы не «проваливаться», хорошо подходит компьютерное кресло; • не сидите слишком долго – не более часа; посидев, сделайте перерыв, пройдитесь или выполните упражнения на растяжку мышц; • найдите полчаса в течение дня, чтобы прилечь. Нарушения памятиНелады с памятью вызваны гормональными изменениями, происходящими во время беременности. Даже очень рассудительные женщины, с их организованностью и способностью решать сложные задачи, вдруг замечают, что начисто забыли о важной встрече, не могут сконцентрироваться даже при усилии и теряют мысль в разговоре. Считается, что это нарушение памяти, но на самом деле это расконцентрированность внимания: вы не забывать стали больше, вы просто запоминаете меньше. Это своеобразная подстраховка природы, чтобы женщина была сосредоточена на себе и своем состоянии и ничто ее не отвлекало, никакие неприятности. При монотонных занятиях – прядении, вышивании, подметании и т. д. – это не влияет на результат. Последствия состояния «плохо помню» сказываются на работе в современном офисе, когда «тормозить» нельзя. К счастью, это состояние не становится постоянным и обязательно проходит. Необходимо: • относиться к нему спокойно; • постараться избегать стрессов; • записывать то, что следует сделать дома и на работе; это поможет вам избежать потенциальных неприятностей и связанного с ними беспокойства; • вы должны быть готовы к тому, что такое состояние может продолжаться в течение всей беременности (как результат гормональных нарушений) и пару недель после рождения ребенка (как результат усталости); исчезнет оно лишь тогда, когда ребенок будет спать всю ночь. АллергияВо время беременности выраженные аллергические реакции могут ослабевать. Необходимо посоветоваться с врачом, какие лекарства можно принимать, если вдруг аллергия усилится или начнет проявляться по-новому. Необходимо: • избегать воздействия веществ, провоцирующих аллергию; • носить солнцезащитные очки, чтобы защитить глаза от попадания пыльцы и пыли; • договориться с кем-то об уборке квартиры или же использовать только влажную тряпку или специальную салфетку для вытирания пыли; • избегать помещений с большим количеством книг, бумаг, архивных папок; • убрать из комнаты ковры, портьеры, шторы, собирающие пыль, если некому их регулярно чистить; • не употреблять продукты, вызывающие аллергию, даже если они рекомендуются в период беременности; • если причиной аллергической реакции являются животные, постараться держать их в отдельной комнате и не вступать с ними в контакт; • при аллергии на сигаретный дым избегать тех общественных мест, где курение не запрещено. Спать надо на бокуС развитием беременности трудно выбрать позу, в которой удобнее засыпать и спать. Лучше не спать на спине (многие на спине не могут уснуть, хотя иногда и просыпаются в этом положении) – матка увеличивается в размерах и особенно в этом положении начинает давить на жизненно важные кровеносные сосуды. Также врачи не советуют спать на животе. В этом положении матка испытывает сильное давление, да и это становится неудобным – будто лежишь на футбольном мяче. Необходимо найти удобную позу для сна уже на ранних сроках беременности, и остается единственный вариант – на боку. БелиВ период беременности увеличивается выделение белей из влагалища. Так как это нормальное явление, то не стоит по этому поводу волноваться. Необходимо: • применять только тонкие ежедневные прокладки (не тампоны!); • содержать область промежности в чистоте, мыть область вульвы с мягким гелем для интимной гигиены, хорошо смывая гель проточной водой в направлении спереди назад; • носить хлопчатобумажное белье и избегать тесного, трущего в области промежности белья, джинсов, колготок и спортивных брюк, лучше всего перейти на платья и юбки с бретелями; • избегать мыла, пены для ванн, геля для душа с сильным запахом, духов; • ничем не спринцеваться, если это не рекомендовано врачом; • не злоупотреблять сладостями; • применять презервативы при половой близости в настоящее время и в течение 6 месяцев после исчезновения белей; • сообщить врачу или акушерке, если выделения желтоватые или зеленоватые, густые и сероватые с неприятным запахом и им сопутствует жжение и зуд, покраснение и болезненность; это признаки заражения, и, хотя такая инфекция требует лечения, она не представляет собой угрозы для ребенка на данном сроке беременности. Движение плодаБольшая радость для будущей матери – это впервые ощутить шевеление ребенка. Женщины всегда с нетерпением ждут этого явления и беспокоятся, если не чувствуют положенных движений в срок. Зародыш начинает шевелиться уже где-то на седьмой недели беременности, но мать начинает чувствовать его движения значительно позже – между 14-й и 26-й неделей беременности (чаще всего между 18-й и 22-й). Наблюдаются и отклонения от этого срока. Примерно на пару недель раньше движения ребенка чувствует женщина, которая уже рожала и знает, каких ощущений следует ожидать. Мышцы матки растянуты больше, чем у первородящей, что способствует лучшей передаче движения ребенка матери. Женщина же, которая ожидает первого ребенка, иногда считает, что должна чувствовать сильные толчки, особенно если наблюдала, как у другой беременной женщины появляется дополнительная выпуклость на животе (на миг), а сама женщина выдыхает: «Вот ведь разбушевался...» Это обязательно будет, но на более позднем сроке. А первое шевеление ощущается примерно как странное движение внутри живота – не то цепочка воздушных пузырьков затрепетала, прошелестела, не то прикоснулся кто-то изнутри... Не то живот урчит, но не от голода... Эти движения поначалу слабы и неотчетливы, и женщина по неопытности может и пропустить их, почувствовав в полной мере лишь тогда, когда они станут более сильными. Мать может не чувствовать шевелений плода в положенное время и из-за избыточного веса. Ребенок двигается почти всегда, только некоторые движения не ощущаются, а какие-то являются настолько сильными, что их можно почувствовать. Мать может не ощущать движений своего ребенка из-за собственной активности, на ходу, так как прогулки, свежий воздух часто действуют как сигнал к засыпанию. Наиболее активные движения плод совершает при перемене положения тела ночью, во время сна матери. Некоторые матери беспокоятся, что их дети никак не обнаруживают своей активности, хотя уже пора. Считается, что неподвижность матери какое-то время и порция энергии могут активизировать движения ребенка, поэтому стоит выпить стакан молока и лечь. Если нужный эффект не достигнут, следует повторить процедуру через пару часов. После 28 недель беременности движения плода становятся постоянными. С этого срока мать должна контролировать активность ребенка. Физические упражненияЧетвертый месяц беременности – как раз время для пересмотра упражнений вашей зарядки. Даже если вы обладаете специальной подготовкой, то в силу изменений, происходящих в организме, многие упражнения становятся и невозможными, и неполезными для выполнения: все, что связано с прыжками, рывками, резкими движениями и скручиваниями корпуса, с положением «лежа на животе», – подлежит исключению. Приветствуются упражнения на растяжку, выполняемые в медленном темпе. Во время беременности мышцы склонны к лучшему растягиванию. Многие женщины с удивлением вспоминают, что они впервые в жизни сели на шпагат во время «беременных» занятий. Это действительно возможно, но если вы никогда в жизни не пробовали и отдаленно представляете, что значит садиться на шпагат, не пытайтесь сделать это самостоятельно! Сегодня очень популярны среди женщин, желающих сохранить фигуру, занятия аэробикой и шейпингом. Если нет противопоказаний, вы можете продолжать занятия, снизив нагрузку. Аэробика наилучшим образом укрепляет сердечно-сосудистую систему, нормальное функционирование которой особенно важно для беременной женщины. Заниматься нужно как минимум три раза в неделю минимум по 15 минут, пульс во время занятий должен составлять 110–120 ударов в минуту. Этот уровень сокращений сердечной мышцы показан для людей любого возраста. Примерно ту же нагрузку могут дать такие занятия, как просто быстрая ходьба, езда на велосипеде, бег, плавание. Делать упражнения во время беременности нужно, но с осторожностью. Старайтесь, чтобы температура тела не поднималась выше 38,9 °C. При занятиях аэробикой температура иногда поднимается и выше, так что не перестарайтесь. Повышения температуры тела усугубляется обезвоживанием организма. Избегайте длительных занятий аэробикой, особенно в жаркую погоду, и всегда носите с собой питье. Во время занятий аэробикой может произойти отток крови к напряженным мышцам и коже от других органов: матки, печени или почек. Чтобы избежать подобных проблем, рекомендуется снижать физические нагрузки до 70–80 % от обычного уровня. Беременность – неподходящее время, чтобы ставить рекорды или участвовать в марафоне! Старайтесь, чтобы ваш пульс во время наибольшей нагрузки не превышал 140 ударов в минуту. Оздоровлением организма, шлифовкой фигуры лучше заниматься до беременности, а сейчас можно продолжать прежние занятия, постепенно снижая нагрузку, в некоторых случаях – существенно. Если у вас возникают какие-либо осложнения, например кровотечение, выберите вместе со своим врачом другой, облегченный, режим. Неразумно начинать занятия аэробикой и шейпингом во время беременности или повышать их интенсивность, даже плавно. Если эти занятия не были регулярными до беременности, то лучше записаться в бассейн в специальную группу для беременных или посещать занятия гимнастикой в подготовительном центре. Тревога за ребенкаПрактически каждую женщину волнует, родится ли у нее здоровый ребенок. Пусть он будет слабеньким, если уж по-другому нельзя, мы его выходим, но лишь бы обошлось без чего-то непоправимого! Обычно эта тревога безосновательна, так как современная диагностика способна установить случаи врожденных дефектов у новорожденных на ранней стадии. Конечно, это тоже потрясение. Но лишь мать, которая всю жизнь ухаживает за ребенком-инвалидом, способна по-настоящему понять значение предлагаемых мер. Точная или предположительная причина врожденных дефектов устанавливается менее чем в 50 % случаев. Акушерок и врачей, наблюдавших беременную, обычно опрашивают о причинах аномалий. Есть определенные вещества, которые могут вызвать серьезные патологии, если их воздействие на плод происходит до 13-й недели, времени наиболее интенсивного развития плода. После этого то или иное вещество может лишь замедлить развитие плода или отдельных его органов, но не приводит к структурным дефектам. Один из ярких примеров тому – краснуха. Она может вызвать множество анатомических дефектов, таких как врожденный порок сердца, если плод заразится в первой половине беременности. На поздних стадиях беременности результат заражения будет гораздо менее тяжелым. Сексуальные отношенияТоксикоз позади – и женщина, у которой не было других проблем, кроме изматывающей тошноты, может снова ощутить интерес к сексу, что обычно очень приветствуется мужьями, говорящими про себя «Слава богу» – потому что возникали опасения, что жена так всегда и будет мужественно кривиться, если любящий супруг пытается ее поцеловать, а от него пахнет. Природа вообще-то позаботилась о том, чтобы женщина не испытывала повышенной сексуальной тяги во время беременности. Если суть этих отношений – оплодотворение, то цель достигнута и ситуация в дальнейшем развитии не нуждается. Но люди тянутся друг к другу, даже если у женщины заметный живот. Может быть, ее больше бы устроило, приникни она к супругу как к отцу, в поисках нежности и ласки, но поскольку супруг начинает ее раздевать, надо ли противиться? Тем более что беременность идет своим чередом и скоро может возникнуть период вынужденного воздержания из-за живота, ставшего огромным, и приближающихся родов. Многие женщины быстро замечают, что ощущение оргазма прекрасно снимает тянущую боль в пояснице или внизу живота, которая становится постоянной спутницей беременности и не отпускает в течение всего дня. Ну и заботиться о предохранении не надо, что могло отравлять жизнь обоим, если средства контрацепции полностью не удовлетворяли пару. ПЯТЫЙ МЕСЯЦВ конце пятого месяца возрастает интенсивность движений плода. Длина его составляет 20–25 см (рис. 12). Его стремительный рост приостанавливается, начинается «отделка» органов. В головном мозге созревают клетки, от которых зависит процесс мышления. На голове начинают расти волосы, появляются брови и ресницы. Формируются два слоя кожи: поверхностный и более глубокий. Ребенок покрыт слоем смазки, похожей на тесто, которая будет на нем, когда он родится. На пятом месяце могут ощущаться и донимать: • усиление движения плода; • выделение белей; • боли в подбрюшье; • запоры; • изжога, расстройство кишечника, вздутие живота; • головные боли, обмороки, головокружение; • насморк и кровотечение из носа; • усиление аппетита; • судороги в ногах;  Рис. 12. Развитие плода к 20-й неделе • отеки на ногах, а также иногда на лице и руках; • выступание варикозных вен, в т. ч. варикозных вен заднего прохода; • учащение сердцебиения; • боль в спине; • изменение пигментации кожи на животе или на лице. Изменение пигментации кожиПоявляется темная линия на животе, «бегущая» вниз от его центра к лобковому сращению. Иногда она покрывается совершенно ненужными здесь курчавыми волосками. Если пигментация может исчезнуть сама собой, то волоски придется эпилировать после родов и окончания грудного вскармливания. Предрасположенность к изменению пигментации кожи на лице определяется гормональным фоном (активизацией специфического гормона MHS, влияющего на образование меланина, который отвечает собственно за пигментацию), а конкретной причиной ее появления может быть солнце – и необязательно яркое и слепящее (даже пребывание в тени, когда оно светит рядом, не защищает от образования пигментных пятен), поэтому надо употреблять кремы для лица с защитным фильтром независимо от времени года. Зимой можно ограничиться обычными дневными кремами с SPF 10 или 12 (практически все уважающие себя производители включают солнцезащитные фильтры в уходовую косметику и даже в декоративную – пудру и тональные средства), начиная же с весны необходимо использовать специальные солнцезащитные средства, причем лучше с максимально высоким фактором защиты – SPF 25 или 30. Особенно подвержены образованию пигментных пятен женщины на четвертом месяце беременности. Недостаток фолиевой кислоты тоже может вызывать пигментацию кожи, в рационе должны присутствовать овощи, апельсины, хлеб из цельносмолотого зерна и овсяные хлопья. Если пигментация появилась, то можно надеяться, что она пройдет после родов. Но не обязательно. Часто эти некрасивые пятна преследуют потом всю жизнь, бледнея и усиливаясь вновь, но полностью не пропадая. Устранить их можно только при помощи серьезных процедур (например, химический пилинг), которые во время беременности противопоказаны, так как большинство отбеливающих препаратов содержат ртуть и висмут. В домашних условиях можно лишь попытаться сделать их не такими заметными. Поэтому лучше предупредить их появление, чем потом всю жизнь бороться с ними и прибегать к радикальным мерам. Солнце вообще не полезно для кожи лица в любом возрасте и состоянии. ПроблемыИзменившийся гормональный фон организма может вызвать у беременной женщины некоторые проблемы, которых раньше не было. Например, у нее начинают краснеть руки, словно наливаясь кровью (собственно, так оно и есть, потому что вздуваются сосуды на руках, как при физической работе). Появление «жил» в прежние времена (нынче на это никто не обращает внимания) служило признаком, по которому «опытные» мужчины сразу могли сказать, рожала находящаяся перед ними дама или еще нет. Явление это после родов само не проходит, поэтому дамы упорно боролись с ним, поднимая кисти рук, чтобы кровь оттекала. Если сосуды «не прочитываются» на поверхности кожи, то и покраснения нет. В местах скопления пота может появляться самая настоящая сыпь. Причиной может быть возросшее выделение пота железами, которые участвуют в тепловом регулировании организма. Чтобы избавиться от сыпи, нужно соблюдать гигиену, избегать перегревания и присыпать места выделения пота специальными составами, которые рекомендует врач. Если в местах скопления пота ощущается зуд, то метод борьбы – тот же самый. Иногда в руках ощущается какой-то непорядок – то ли легкая судорога, то ли ломота в суставах, то ли просто неприятное ощущение стянутости кожи. Помогает легкий массаж и хороший крем для рук. Ногти могут стать очень твердыми, царапающимися, или слишком мягкими, или какими-то неровными, что особенно заметно, если их подпиливают, а не подрезают. Они начинают расти гораздо быстрее, чем раньше Иногда на шее, груди, на сгибах под коленями и в локтевых сгибах появляются маленькие уплотнения кожи, которые называют и родинками, и бородавками. Они могут быть единичными и поселяться россыпью, быть пигментированными и почти прозрачными. В любом случае, это некрасиво – ведь раньше ничего подобного не было. Не пытайтесь удалить их сами – ни до родов, ни после. Подобные вмешательства нужно доверить врачу. Появление растяжек еще недавно приписывалось механическому воздействию: рост волокон коллагена и эластина, отвечающих за упругость и эластичность кожи, не успевает за быстро меняющимся объемом тела, поэтому волокна разрываются, не выдерживая напряжения. Это объяснение и сейчас иногда приводится как понятное, а решающим признан гормональный фактор. Беда в том, что когда растяжки появляются, от них уже не избавиться, и поэтому внимание нужно уделять профилактике этого явления, бороться с ним бесполезно – разве что учесть появившийся опыт и бросить силы на места, где они теоретически появиться могут, а это практически все тело. Даже на очень располневших, а затем резко похудевших плечах могут появиться растяжки, вынуждая после родов носить платья с рукавом. Средствами профилактики могут быть кремы, содержащие производные коллагена, гидролизаты эластина и коллагена, органический кремний, а также растительные экстракты. Все это достаточно дорогостоящие компоненты, поэтому бесполезно искать такие кремы среди косметики «масс-маркет», да и среди дорогого класса «люкс» эти специфические средства встречаются нечасто. Их следует искать в косметике для младенцев и будущих мам, а также среди аптечных косметических серий. Иногда становится заметно увеличение стопыь чуть ли не на размер. Это связано с появлением отечности; прибавкой в весе; расслаблением суставных связок при подготовке организма матери к родам. Если утром можно было надеть привычные туфли, то во второй половине дня ноги в них просто не влезают. Зная это, приходится покупать новую пару обуви на размер больше. Но кое-кто отмечает, что отеки спали после родов, а размер обуви так и не вернулся в привычный тридцать шестой. Головокружение и обморокиТакое частое явление, как обморок у барышни в XIX веке, в XXI стало довольно редким. Но в состоянии беременности может познаваться даже теми, кто понятия не имел, что это такое. Причиной обморока у женщин позапрошлого века обычно был корсет, то есть нарушение кровообращения. При беременности причина обмороков та же. Нарушения кровообращения может вызвать: • диспропорция между внезапно увеличивающимся объемом кровеносных сосудов и объемом крови; • давление растущей матки на кровеносные сосуды. Обморочное состояние может быть вызвано также понижением уровня сахара в крови из-за больших перерывов между приемами пищи. Нельзя оставаться голодной, нужно носить с собой хоть что-то для перекуса, – лучше всего изюм, фрукты, хлебцы с отрубями, поднимающие уровень сахара. Душное помещение (транспорт, коридор в поликлинике, магазин), там, где остальные только обмахиваются газетами, вполне может лишить беременную сознания. Приближение этого состояния чувствуется: в глазах темнеет, на висках ощущается тепло – вы вполне успеете принять меры: лечь – лучше с приподнятыми ногами (в поликлинике обычно стоят кушетки вдоль стен); сесть и наклониться вперед (а не откидываться назад, затылком на стену); или встать на одно колено, чуть наклонившись вперед, как будто завязываете шнурок, – поза экзотическая для беременной в общественном месте, но это лучше, чем упасть – иногда с грохотом и травмами. Позвоните близким, чтобы за вами приехали, если чувствуете, что не в силах продолжать путь. Носите с собой карточку с указанием, кому позвонить, или записку с собственным адресом. Иногда до обморока не доходит, но головокружение может быть достаточно сильным. Случается и так, что темнеет в глазах. Если такое состояние удерживается 2–3 часа, это повод обратиться к офтальмологу: может выясниться, что острота зрения снизилась, и до родов вам придется носить очки. Помните, что частые обмороки и головокружения могут быть следствием анемии или другого серьезного заболевания. Боли в животеБеременная женщина может ощущать боли в животе как результат растяжения мышц и узлов, поддерживающих матку. Их чувствует большинство беременных. В этот срок боль чаще всего появляется при вставании с постели, со стула или во время кашля. Она может быть спазматической или колющей, недолгой или продолжительной (до двух часов). Это нормальное явление, и отдых в удобной позе должен принести значительное облегчение. Но если боль не проходит и сопровождается повышенной температурой, дрожью, кровотечением, обильными выделениями, обморочным состоянием или другими нетипичными явлениями, надо срочно отправляться в больницу. Появление сахара в мочеНебольшое количество сахара в моче при обследовании во время беременности еще не является симптомом сахарного диабета. Половина беременных женщин на этом сроке имеют положительный анализ мочи на сахар. Чаще всего на повышенный уровень сахара в крови организм реагирует увеличением выработки инсулина, который этот излишек ликвидирует, показывая вернувшиеся к норме результаты во время очередного обследования. Контроль уровня сахара в крови при помощи диеты помогает правильному течению беременности, и ребенок рождается здоровым. При нормальном течении беременности организм сам заботится о том, чтобы плод получил соответствующее количество глюкозы (сахара), запуская антиинсулиновый механизм, который способствует тому, что соответствующее количество глюкозы находится в крови, питая плод. Но с этой задачей он не всегда справляется идеально, и тогда в кровь попадает больше глюкозы, чем это требуется для матери и ребенка, больше, чем могут пропустить почки. Излишек выделяется с мочой. Отсюда нередко результаты анализов показывают, особенно во второй половине беременности, усиленный антиинсулиновый эффект. У женщин, болеющих сахарным диабетом или имеющих предрасположенность к нему, количество инсулина, вырабатываемого при беременности, может оказаться недостаточным. В результате повышенный уровень сахара удерживается в крови и в моче, возникает так называемый сахарный диабет беременных. В этом случае врач может порекомендовать определение уровня сахара в крови и проведение теста на переносимость глюкозы. На мысль о сахарном диабете могут навести следующие факты и явления: • увеличенный многократно аппетит; • частое мочеиспускание, даже во второй половине беременности; • рост кровяного давления. Поздний выкидышПоздними считаются выкидыши между 12-й и 20-й неделей беременности. На этом сроке своего развития плод весит уже около 500 г и может выжить под наблюдением врачей и при соответствующем долговременном уходе. Причинами выкидыша на пятом месяце беременности являются: • воспалительные явления в матке или плаценте; • раннее отделение плаценты от матки, прекращение выработки нужных гормонов, ответственных за протекание беременности; • хирургическое вмешательство на сосудах малого таза или использование лекарств; • тяжелая инфекция, обострение хронической болезни; • плохое питание, гормональные нарушения; • неправильное строение матки или слабая, рано раскрывшаяся шейка матки; • тяжелая психическая травма, сильный стресс. Если у беременной выделения розового или коричневого цвета, со специфическим запахом, продолжающиеся в течение двух дней и дополняющиеся спазмами матки, если началось кровотечение с болью в животе схваткообразного характера, необходимо обратиться к врачу в консультацию и быть готовой лечь в больницу. Влияние окружающей среды на развитие ребенкаСчитается, что ребенок еще в утробе матери слышит музыку и человеческий голос, и вообще все хорошо различимые звуки, звонок например. Ребенок привыкает к голосам матери и отца, когда вы разговариваете между собой. Музыка может оказывать на него возбуждающее и успокаивающее действие, что заметно по его движениям. И если во время отдыха будущая мама прослушивает одну и ту же мелодию, то родившийся ребенок будет реагировать на это музыкальное произведение и успокаиваться во время плача, если его услышит. Существует множество методик раннего развития, которые предполагают, что заниматься можно и с не родившимся еще ребенком, читая ему вслух стихи, обращаясь на разных языках, прохлопывая ладонями разнообразные ритмические фигуры и т. д. Это немало веселит старшее поколение, которое, посмеиваясь, говорит, что воспитать ребенка внутри все же невозможно. Но и обратное не доказано. Так что если вы чувствуете, что таким образом устанавливается связь между вами и вашим малышом, то лучше заниматься с ним, чем твердить потом, что никакой связи «мать и дитя» не существует. ПутешествияНачиная чувствовать себя хорошо, женщина, особенно если отпуск у нее приходится на теплое время года, решается пуститься в путешествие. Ничего странного или несообразного с ее положением здесь нет. Пятый месяц в этом смысле лучше, чем седьмой или восьмой. Опасаться, что в путешествии что-то обязательно случиться, а если бы вы лежали на диване, нет, вряд ли стоит, если вы чувствуете себя хорошо, полны сил и желания и, самое главное, вас отпускает врач. Если поехать хочет муж, а вы должны его сопровождать, а вам ни капельки не хочется, вы бы действительно лучше остались дома, да и чувствуете себя не лучшим образом, – то это повод самой никуда не ездить. Муж пусть решает. Лучше бы ему остаться при жене, но люди в современных браках не всегда придерживаются старомодных взглядов. Вы должны ехать только в том случае, если это для вас означает полноценный отдых, а остаться дома даже в самых комфортных условиях – нет. Если врач даст согласие на путешествие – отправляйтесь, но соблюдайте во время отдыха все его рекомендации. Путешествие не должно быть утомительным, и лучше, если поездка будет всего в два конца: туда и обратно. Многократные переезды, ночевки каждый раз на новом месте могут доставить беременной женщине неудобства. Само собой разумеется, что путешествие не должно быть экстремальным (никакого сплава на плотах, восхождения в горы, походов по дебрям и чащам). Экзотические страны с жарким климатом тоже не подходят, к тому же для въезда в некоторые требуются прививки, что категорически не показано для будущих мам. Удовольствие без напряжения – вот что должно привлекать при выборе места и транспорта. Поездка за границу, да еще впервые – это соблазн обозреть достопримечательности, в то время как лучше выбрать отдых на море или в ином курортном месте. Неторопливые прогулки, купание, отдых в тени на пляже, воздушные ванны – это как раз то, что сейчас нужно. Экскурсия с хорошими условиями (не жарко, не душно, нормальное питание) – можно съездить, но не в ущерб режиму сна, занятий гимнастикой и т. д. Если дорога очень длинная, то лучше остаться на месте, а на ту же экскурсию съездить через несколько лет с подросшим ребенком. Вечные ценности имеют обыкновение никуда не деваться. Самую сильную жару (конец июля – начало августа) лучше провести в привычном климате, чтобы не страдать, не имея возможности выйти из комнаты с кондиционером, пусть даже на хорошем курорте. В поездку необходимо взять все анализы и результаты всех исследований, которые были сделаны во время беременности, последние выписки, если вы страдаете серьезными заболеваниями, договоритесь с врачом, что в случае крайней необходимости с ним можно будет связаться для консультации по телефону. Вас должен сопровождать необходимый запас прописанных лекарств. За границей многие лекарства продаются под другими названиями, а аптекари тверды, если лекарство может быть продано только по рецепту врача. Без медицинской страховки сейчас не выдает визу практически ни одно европейское государство, однако турфирмы редко включают в традиционный пакет оказание помощи беременным. Разумеется, ни один врач за границей от вас не откажется, если случится действительно что-то из ряда вон выходящее, не предусмотренное страховкой, но денег с вас возьмут столько, что дай бог, чтобы они у вас вообще оказались. Вам нужно самостоятельно найти страховую компанию, которая специализируется именно на поездках беременных. Не экономьте на билетах, какими бы дорогими они ни казались. Не хватает средств – лучше остаться дома и поедать фрукты с базара. В поезде покупайте билет в купейный вагон, и лучше, если дорога будет занимать не больше суток (ну, двух ночевок). Три дня даже в купейном вагоне со сквозняками (потому что нет кондиционера) и с одним работающим туалетом – вариант не для вас. Верхняя полка (если поменяться никак невозможно) даже в купе все равно остается верхней, а изменившийся центр тяжести тела, изменения в суставах, произошедшие во время беременности, являются дополнительным фактором риска и получения травм. Даже при наличии специальной лесенки старайтесь как можно реже спускаться и подниматься, а укладываясь спать, обязательно пристегнитесь ремнем безопасности. Самолет – это быстро, особенно если погода летная и нет иных задержек, и означает более комфортные условия для беременной, так как поезд с его ритмичным покачиванием и ощутимым потряхиванием иногда способен спровоцировать преждевременные роды (на более позднем сроке). Нормальный перелет спровоцировать их не может, хотя многие авиакомпании отказываются продавать билеты беременным женщинам, если срок превышает 7 месяцев. Но нужно учитывать некоторые особенности, о которых не всегда задумываешься. Во время перелета организм быстро теряет жидкость, а это опасно и для вас и для ребенка, поэтому необходимо ее восполнять: каждый час в воздухе означает не менее 0,5 литра жидкости – минеральной воды без газа, обычной питьевой воды из бутылки, молока, несладкого сока (можно разбавленного), охлажденного чая (можно и горячего). Предлагаемые газированные напитки и кофе – не для вас (они способствуют обезвоживанию организма). Придется не один раз посетить туалет. Не сидите и не терпите, надеясь, что вот-вот объявят посадку, – это может поставить вас в безвыходное положение. Не стесняйтесь в очереди попроситься вперед или обратитесь к стюардессе. В воздухе бывает очень холодно – предусмотрите что-нибудь теплое, каким бы диким это ни казалось на земле. Лучше прихватить с собой небольшую подушку (некоторые берут надувную) и ортопедический воротник на шею, чтобы избежать болей, если полет длительный. Простые колготки или гольфы под брюки нужно заменить на компрессионные. Если невозможно встать и походить (что нужно делать хотя бы раз в час), полезны движения голеностопного сустава: вращение стоп в разные стороны, разгибание на себя с обязательным напряжением икроножных мышц, легкий массаж в направлении снизу вверх. Если вы не можете справиться с ремнем безопасности, обратитесь за помощью к стюардессе. Не пытайтесь «помогать» мужу нести багаж, у вас в руках должна быть ваша сумка (допускается пакет с перекусом и свитером) и больше ничего. Во время путешествия старайтесь соблюдать режим приема пищи. Не пропускайте завтраков или обедов. Если для вас недопустим слишком длинный перерыв, устраивайте второй (а то и третий) завтрак и полдник, пусть вы даже и запомнитесь всем вокруг как дама, которая беспрестанно жевала. Не пейте воду неизвестного происхождения, даже если, кроме нее, другой воды нет. Попросите сок в пакете или напиток в бутылке, если у вас кончились собственные запасы. По прибытии на место узнайте адрес больницы и врача-акушера (просто на всякий случай). ШЕСТОЙ МЕСЯЦВ конце шестого месяца беременности у развивающегося ребенка заметны пальцы рук и ног, отделяются веки и открываются глаза. Его рост уже около 33 см, вес – 910 г (рис. 13). Кожа у него блестящая и содержит немного жира в подкожной ткани. В случае преждевременных родов в этом сроке беременности ребенок может выжить при интенсивной опеке и соответствующем уходе. На сроке 24–26 недель беременности назначается второе плановое УЗИ, во время которого врач изучает строение тела малыша, смотрит, нет ли врожденных пороков развития внутренних систем организма, определяет пол ребенка, количество и качество околоплодных вод, место прикрепления плаценты и ее состояние. На этом же сроке сдается клинический анализ крови, который показывает уровень гемоглобина в крови, а следовательно, наличие или отсутствие анемии. Ставшие уже привычными ощущения во время беременности могут усилиться, некоторые, наоборот, ослабеть. Появятся и новые, так как процесс не стоит на месте и растущий плод оказывает влияние не только на физическое, но и на ваше психическое состояние.  Рис. 13. Развитие плода к 24-й неделе Все по-прежнему: • ощущение возросшей активности плода; • выделение белей из влагалища; • усиление болезненности подбрюшья, вызванное напряжением связок, поддерживающих матку; • запоры; • продолжающаяся изжога; • расстройство пищеварения; • головные боли, слабость или головокружение; • периодическое кровотечение из носа, кровоточивость десен; • чрезмерный аппетит; • судороги в ногах; • отеки стоп, периодические отеки рук и лица; • варикозные вены нижних конечностей или в области заднего прохода; • неприятный зуд кожи живота; • боль в спине; • пигментация на коже живота или на лице; • увеличение груди. Может появиться: • рассеянность (но перепады настроения становятся реже); • психологическая (вслед за физической) усталость от беременности; • беспокойство и мысли о родах. Отеки рукОтеки рук появляются в результате скопления жидкости в тканях. Ночью, во время сна, эти отеки и сопутствующие им явления будут вас беспокоить. При этом необходимо: • во время сна избегать такого положения тела, при котором возросло бы давление на конечности, – не кладите руки под подушку, не ложитесь на них; • поднять руки и энергично ими потрясти, несколько раз сжать и разжать кулаки, напрячь и расслабить пальцы – это может принести вам облегчение; • стараться не перетруждать себя работой, вызывающей напряжение в запястьях, – вышивка, вязание, шитье, особенно тонкими нитками, не должны быть вашими основными занятиями, взбивать соусы и резать овощи лучше поручить кому-нибудь другому; • употреблять ежедневно витамин В6. Движения ребенкаУ ребенка бывают периоды как активности, так и покоя. Его активность связана с поведением матери. Если она весь день активно и много двигается, то ребенка успокаивает ритм материнского тела, и женщина может не заметить его движения. Когда женщина нервничает или переживает стресс, ребенок начинает проявлять повышенную активность, толкаться пятками, локтями и коленками. Большинство женщин лучше чувствуют движения ребенка ночью. Также он становится активен после приема пищи матерью. Наибольшую активность развивающийся ребенок проявляет между 24-й и 28-й неделей беременности. Движения ребенка становятся постоянными, с отчетливыми периодами отдыха и подвижности. Необходимо учитывать индивидуальность ребенка, у которого собственный ритм движения и развития. Ваш ребенок может быть очень спокойным или непоседливым, не стоит волноваться из-за кажущейся неритмичности его движений. Тревогу должно вызывать резкое уменьшение активности плода или полное ее прекращение. Начиная с 28-й недели беременности вы должны контролировать движения ребенка два раза в течение дня: один раз утром, когда активность кажется слишком слабой, и один раз вечером, когда наблюдается тенденция к росту активности. Методика контроля проста: за 10 минут вы должны почувствовать 10 движений – в среднем. Если вы не насчитаете 10 движений в течение часа, полежите и отдохните. Затем попробуйте посчитать снова. Если вы не насчитаете 10 движений в течение очередного часа, то это может означать появление какой-то проблемы с плодом, и тогда надо обратиться к врачу. Чем ближе срок родов, тем более важно контролировать движения плода. При слишком сильном толкании ребенка не стоит волноваться: считайте все движения. Если ваш ребенок вдруг сильно толкает вас в ребро или в живот, это происходит потому, что он уже достаточно развился и стал сильнее. Вам следует потерпеть боль. Если терпеть трудно, попробуйте изменить положение тела или успокоить ребенка так же, как и новорожденного, – покачав. Возможно, ощущение укачивания ему понравится, и на какое-то время толчки прекратятся. ГеморройКровотечение из заднего прохода не представляет угрозы для беременности, но грозит дальнейшими неприятностями с прямой кишкой, и врач должен обязательно об этом знать, какой бы деликатной ни казалась эта тема. Трещины заднего прохода (источник кровотечения) вызываются запорами. Наладив стул и избавившись от натуживания, можно избавить себя от проявлений геморроя. Стул начинается с питания, поэтому нужно обязательно вводить в него продукты, богатые клетчаткой. Другое дело, если питание отвечает этому принципу, а неприятное явление прогрессирует. Необходимо: • во избежание давления на вены прямой кишки спать на боку; • избегать длительного стояния и сидения, менять позу; • ни в коем случае не напрягаться сильно в туалете, ноги поднимать на подставку; • применять теплые сидячие ванны дважды в течение дня (по назначению врача); • делать компрессы со льдом; • применять местные лекарства или свечи (по назначению врача); • подмываться прохладной водой спереди назад, смазывать нежную кожу кремом (не вазелином, который сушит ее еще больше); • отдыхать несколько раз в день лежа на боку – такое положение избавляет прямую кишку от давления матки. Неприятные явления могут и не пройти после родов, которые лишь усугубят неблагоприятную ситуацию. Нужно быть начеку, не допускать запоров, следя за питанием, выполняя упражнения и не забывая о гигиенических мерах. Зуд кожи животаНа шестом месяце беременности, все больше увеличиваясь в размерах, живот может начать зудеть в результате растяжения и сухости кожи. Врач обычно прописывает специальную противозудную жидкость. Однако полностью она от зуда не избавит, хотя и облегчит его. Старайтесь сдерживать себя, потому что в расчесы легко может попасть инфекция. Увлажняющие кремы тоже могут помочь проблеме, но применять их нужно до появления расчесов и ранок. Этот зуд – не проявление аллергии, которая дремала до сих пор, поэтому антигистаминные препараты могут оказаться бесполезными, к тому же их нельзя принимать без согласования с врачом. Страх перед родамиПоскольку роды приближаются, страх перед событием и болью, которой оно сопровождается, становится более предметным. Обычно он усугубляется при отсутствии собственного опыта и выслушивании рассказов других женщин, а некоторые из них любят приукрасить собственные заслуги, расписав ощущения как абсолютно невыносимые! (Что тоже имеет позитивный смысл: рассказчица-то жива и здорова, что бы она ни вытерпела.) Да, это больно. Очень больно. Но собственно от боли как будто никто не умер во время родов. Случаются курьезы, когда женщина, измученная болью, просовывает голову между прутьев кроватной спинки (но сейчас кровати без прутьев) или залезает под кровать, привинченную к полу, и ее не могут оттуда извлечь (а кто ее просил туда забираться?). Роды – естественный процесс, через который проходит абсолютное большинство женщин в течение многих тысяч лет. Собственно, все существующее человечество вокруг нас появилось благодаря родовой деятельности. Впечатляет? Соберите как можно больше информации о родах. Вы увидите, что плохих концов гораздо меньше, чем хороших, и к ним обязательно приводят определенные причины, и это позволяет надеяться, что у вас будет по-другому. Когда человек знает, что с ним будет происходить и как, он чувствует себя более спокойным, чем в плену неизвестности, и подготовленным к событию. Посещайте вместе с мужем школу для будущих родителей, читайте литературу о развитии ребенка и процессе родов. Старайтесь больше двигаться и выполнять все дыхательные и релаксационные упражнения, рекомендованные врачом и в материнской школе. Что толку сейчас терзать себя и думать о боли, которая будет не вечной (а может быть, и вообще недолгой!) и после родов уже не будет занимать вас даже в мыслях. Роды обычно длятся 12–14 (первые – до 24) часов, но только несколько часов из этого времени будут очень трудными. Боль не просто так будет скручивать все ваше существо: болезненными бывают самые последние, почти непрерывные схватки, раскрывающие шейку матки, и каждая схватка приближает вас к рождению ребенка. Думайте об этом. Не зацикливайтесь на собственных страданиях. Не надо бояться невольных реакций организма во время родов: крика, плача или внезапного опорожнения мочевого пузыря или кишечника, – мысли именно об этом заставляют загодя краснеть многих женщин. При необходимости во время родов врачи могут применить анестезию. СЕДЬМОЙ МЕСЯЦВ конце седьмого месяца беременности ребенок (рис. 14), окруженный слоем жира, уже может сосать большой палец руки, икать, может плакать и отличать сладкий вкус от кислого. В случае преждевременных родов ребенок имеет шансы выжить, считаясь недоношенным, но жизнеспособным. После 30 недель беременная начинает посещать гинеколога каждые две недели. Тогда же гинеколог выдает беременной обменную карту, которую вписываются результаты всех анализов и обследований. Отныне с этой картой она должна ходить везде, так как роды могут случиться в любой момент, а без обменной карты врачи принимают рожающую женщину только в «грязный» роддом, куда поступают женщины без определенного места жительства, без анализов, иногородние без прописки и т. д., даже если она клянется, что муж с ее картой уже в пути. Врачи верят документам и, если роды начались, вряд ли позволят транспортировать роженицу в другой роддом.  Рис. 14. Развитие плода к 28-й неделе После 32-й недели гинеколог оформляет декретный отпуск, если женщина работает. Если не использован очередной отпуск, то часто его стараются присоединить к декретному, чтобы уже не работать месяцем раньше, не показываться среди коллег «совсем пузатой», что для многих женщин имеет значение (и для их работодателей тоже). В 33–34 недели проводится допплерография – исследование, позволяющее оценить скорость кровотока в сосудах матки, плаценты и основных кровеносных сосудах ребенка. Проводится это обследование так же, как УЗИ, но в отличие от УЗИ позволяет узнать, получает ли ребенок кислород и питательные вещества в достаточном количестве. Если скорость кровотока снижена, то гинеколог может назначить кардиотокографию (КТГ), с помощью которой определяются тонус матки и наличие ее сократительной деятельности, двигательная активность ребенка. По двигательной активности оценивается возможная внутриутробная гипоксия плода. Для проведения процедуры женщину укладывают на кушетку, на животе закрепляют ленты с датчиками. В течение 30–40 минут показания прибора распечатываются на бумажной ленте или отражаются на мониторе. На седьмом месяце беременности вы можете переживать совершенно новые физические и психические ощущения, а некоторые явления покажутся не слишком заметными, так как наступит привыкание (точнее, некоторое безразличие) к ним: • периоды активности ребенка становятся частыми, а движения – сильными; • выделение белей из влагалища увеличивается; • боли в подбрюшье продолжаются; • запоры; • изжога; • нарушение пищеварения, газы, вздутие живота; • головные боли, головокружение, тошнота; • кровотечение из носа, кровоточащие десны; • судороги в ногах; • продолжающиеся боли в спине; • отеки стоп, лица и рук; • варикозные вены на ногах и в прямой кишке; • зуд кожи живота; • затруднение при дыхании; • выделение молозива из увеличившейся груди; • чувство беспокойства, касающееся материнства, здоровья ребенка и родов; • мечты о ребенке; • усталость от беременности. УсталостьВес тела значительно увеличился, как отдельная тяжесть ощущается живот, от него не отдохнешь даже ночью – появилась бессонница, во время которой преследует страх за будущее, беспокойство, но в этот фон вписываются и фантазии, связанные с ребенком, как вы его будете водить в садик а потом в музыкальную школу... Но выспаться толком не удается. Забота о семье и выполнение домашних обязанностей тоже приводит к усталости, а как иначе, когда вы так отяжелели? Игнорировать ее не стоит. Это сигнал из глубин организма, напоминающий, что нужен отдых, и возможность для отдыха нужно изыскивать. Если усталость не проходит даже после отдыха, то срочно обратитесь к врачу, который порекомендует вам сделать исследование крови на выявление анемии. Часто беременные жалуются на некое состояние, которое, собственно, к усталости отношения не имеет: кто-то относит это к лени, кто-то – к каким-то грезам наяву, когда женщина сидит, ей хочется пить, нужно встать, сделать два шага и напиться наконец, но по каким-то неподдающимся объяснению причинам это сделать абсолютно невозможно, что может даже привести к слезам. И вдруг встает, идет, пьет и пожимает плечами: что это такое было? Отечность стопВо время беременности в тканях может скапливаться жидкость, что приводит к отечности. Если врач считает, что отечность в допустимых пределах, то не нужно слишком беспокоиться по этому поводу, так как в основном отеки связаны с возрастающим количеством жидкости, циркулирующей в организме во время беременности. Отеки наиболее заметны в конце дня или после определенного периода стояния или сидения. Обычно они исчезают среди ночи, после нескольких часов, проведенных лежа. Необходимо: • при сидении держать ноги повыше – на подставке, на подушке, на гимнастическом мяче (сидя в кресле); • ложиться на левый бок, как только у вас появится возможность; • носить удобную обувь; • не носить носков или чулок с резинкой вверху и утягивающих колготок; • лучше надевать специальные колготки, предназначенные для беременных, с большим допуском вверху или чулки, которые прикрепляются к бандажу; • выпивать 8—10 стаканов (по 250 г) жидкости в день, так как вливание 4,5 л воды ежедневно помогает многим женщинам избежать скопления чрезмерного количества жидкости в организме, но не следует пить больше 2-х стаканов сразу и наполнять стаканы доверху, чтобы осталось место для других жидких компонентов питания (если данный способ лишь увеличивает отечность, значит, он не для вас); • избегать излишка соли, который может увеличить задержание жидкости в организме; • следует сообщить врачу, если отек рук и лица удерживается дольше 24 часов и сопровождается увеличением веса, высоким давлением и если появляется белок в моче – это признаки высокого давления, вызванного чрезмерной массой тела. Варикозные вены на ногахЧтобы понять, почему появляются некрасивые бугристые дорожки на ногах из синих вен, нужно представлять, чем они заняты и как работают. Вены на конечностях бывают трех видов: глубокие (спрятанные в мышцах), периферийные (находящиеся под кожей – они-то и «вылезают» в случае варикоза) и связывающие их вены-коммуниканты. Основную нагрузку несут на себе глубокие вены – при подъеме крови к сердцу вопреки силе тяготения. Если по какой-то причине клапаны, которые, перекрываясь, препятствуют обратному току крови – вниз работают плохо, давление крови в нижних отделах ног возрастает, и кровь вынуждена использовать обходной путь, т. е. по поверхностным венам, которые для такой нагрузки не предназначены. Перегруженные вены становятся видны, что может испортить внешний вид ног. Организм пытается помочь расширенной вене справляться с новой обязанностью, укрепляя ее стенку соединительной тканью, – образуются резервуары, в которых кровь начинает застаиваться и которые называют «узел», «шишка» и медицинским термином «варикоз». Во время беременности растущая матка сдавливает вены и препятствует обратному току крови, а естественное в этом периоде увеличение количества прогестерона ослабляет стенки сосудов. Правда, после родов, с исчезновением первопричины, вены могут прийти в норму, если немедленно не начать им мешать: носить высокие каблуки, утягивающее белье, узкие и жесткие как броня джинсы, что способствует застою крови. Заниматься лечением варикоза во время беременности вдвойне бесполезно, потому что причина пока никуда не исчезла, а болезнь на самом деле не лечится: речь может идти о профилактике и поддерживающих мерах (они же – отдаляющие срок оперативного вмешательства). Что ждет женщину после родов, если вены по-прежнему «торчат» на поверхности? В медицинских центрах проводят ультразвуковую диагностику, с помощью которой определяют, на каких участках вен клапаны перестали выполнять свои функции. В начальной стадии бывает достаточным применение гелей и мазей, повышающих тонус стенок сосудов и улучшающих кровоток, а также ношение компрессионного трикотажа. В запущенных случаях прибегают к оперативному вмешательству, например склеро-терапии. Суть метода в следующем: с помощью шприца в периферийную вену вводят специальный препарат, который ее «склеивает». В результате кровь вынуждена идти по глубоким венам, а ногам возвращается первоначальная красота. Но все не так просто, как обычно обещает реклама. Глубокие вены должны быть при этом здоровы, иначе нагрузка ляжет на другие периферийные вены, и картина повторится. А так как варикоз обычно и возникает оттого, что глубокие вены не справляются со своей нагрузкой, то рано или поздно может возникнуть тромбофлебит, что грозит образованием тромбов и связанными с этим неприятностями. Так что гораздо проще не доводить себя до такого печального состояния и уделять время и внимание профилактическим мерам. По вечерам хорошо сделать легкий массаж (энергичный не подходит для этой цели) ног снизу вверх – мягкими гладящими движениями. Старайтесь не стоять, если можно сесть, а еще лучше – лечь. Выполняйте несложные упражнения, препятствующие застою крови, – лежа на спине, делайте всем известный «велосипед» и «ножницы» (поднимая ноги на комфортную высоту), а стоя перекатывайтесь с пятки на носок и обратно. Полезно плавание – это еще один повод записаться в бассейн в специальную группу (полезен любой вид спорта, при котором голень ритмично напрягается и расслабляется, – бег, велосипед, но в нашем положении они уже противопоказаны). Обычный трикотаж нужно заменить компрессионным (степень компрессии подбирает врач) – по крайней мере, до родов. Пользу могут принести и ортопедические разгружающие стельки. Следите за весом, потому что лишний вес венам труднее «обслуживать», и выбирайте удобную обувь. ПерегревВо время беременности вследствие перегревания обмен веществ у женщины становится интенсивнее на 20 %. Она чувствует, что ей постоянно жарко. Зимой она может даже расстегнуть шубу и не чувствовать холода, хотя обычно все время зябнет и держит наготове лишнюю кофту, а летом это просто очень тяжело. К тому же, когда жарко, усиливается выделение пота, что создает дополнительные проблемы. Частый душ решает проблему ненадолго, к тому же при частых посещениях ванной комнаты на этом сроке нужно быть очень осторожной при перешагивании бортика ванной, если душевой кабины нет. От запаха пота избавляет хороший антиперспирант, но нужно не забывать смывать его на ночь. При неустойчивой погоде нужно одеваться так, чтобы иметь возможность снять-накинуть жакет или кофточку. Нужно восполнять недостаток жидкости, вышедшей с потом, но пить часто и понемногу, не осушая емкость с водой в один присест. Разумеется, сразу же возникают проблемы с туалетом. Несмотря на то что очень не хочется совершать лишних движений и женщина сама себе кажется ленивой тюленихой, туалет нужно посещать по мере надобности. Икота плодаВо второй половине беременности ребенок может икать. При этом чувствуются слабые ритмичные спазмы в животе. Описать это явление трудно, но спутать его ни с чем нельзя. От чего это зависит – неизвестно: мерзнет ли ребенок (что считается причиной икания после родов), пытается донести что-то до матери таким способом, вредничает... Как способна довести до белого каления собственная икота, так же «достает» и эта, внутри тебя, с той лишь разницей, что мер воздействия никаких нет. Она может разбудить ночью и не дать больше уснуть, может вмешаться в важный разговор матери, может просто давать о себе знать: внутри тебя «екает», а ты ничего не можешь сделать. Икота плода вызывает неприятные ощущения, но, пожалуй, больше ничего не значит. Беспокойство о ребенкеНе только родители, но и все ближайшие родственники в этот период беременности начинают сильнее беспокоиться о здоровье будущего ребенка. Кто-то из суеверных соображений не покупает одежду и мебель для ребенка, не выбирает имени и запрещает вести о нем всяческие разговоры. Даже люди не суеверные начинают сплевывать через плечо, так как считают, что не вправе рисковать жизнью еще не рожденного члена семьи. Но в настоящее время шанс на рождение здорового, жизнеспособного ребенка очень высок. Здоровьем своего ребенка рискуют: • отказавшиеся от медицинского контроля полностью или не выполнявшие рекомендаций врача; • имеющие генетические заболевания в анамнезе и отказавшиеся от диагностики; • страдающие тяжелыми хроническими заболеваниями; • употребляющие наркотики и алкоголь до и во время беременности; • курящие (многие, узнав, что будущие яйцеклетки закладываются еще до рождения и к моменту беременности бывают основательно «подпорчены» курением, не видят оснований отказываться от этой привычки, тем самым систематически лишая ребенка порции кислорода, необходимого для нормальной жизни). Если вы относитесь к этим группам риска или если у вас многоплодная беременность, то тщательный медицинский надзор уже значительно увеличивает шансы на рождение здорового ребенка (детей). Ослабленные поначалу дети в будущем могут иметь нормальное состояние здоровья. Врожденные дефекты еще не означают, что ребенок останется на всю жизнь инвалидом. Многое значит при рождении ребенка нормальный вес. Младенец-толстячок может доставить матери неприятности в родах, а младенец с низким весом очень уязвим после рождения. К рождению детей с недостаточным весом приводит: • злоупотребление матерью алкоголем; • курение до и во время беременности; • употребление матерью наркотиков; • постоянное недоедание; • недостатки медицинского наблюдения; • генетические и хронические болезни матери; • недостаточный вес матери перед родами; • неправильное положение детского места. Иногда можно предупредить рождение ребенка с низким весом, вовремя устранив причину этого отклонения. Но многие причины исключить нельзя, в этих случаях соответствующая диета и консультации медиков могут в какой-то мере компенсировать маленький вес ребенка, который сможет выжить и будет правильно развиваться. Что вызывает преждевременные родыКурение. Необходимо бросить курить еще перед началом беременности. Вообще-то женщина должна отдавать себе отчет, что рискует не просто своим здоровьем и здоровьем этого ребенка – он ее продолжение, звено в цепочке будущих поколений людей, которые не скажут ей спасибо за всевозможные болячки, которых можно было избежать. Употребление алкоголя. Не употребляйте пива, вина и более крепких алкогольных напитков. Разбавление их тоже не поможет. Иногда можно услышать, что пиво и тем более красное вино очень полезны для тонуса сосудов и хорошего настроения. С этим никто не спорит, но все это не для беременной женщины. Алкоголь пропускается через плаценту и в буквальном смысле оглушает ребенка. При систематическом употреблении алкоголя о нормальном развитии говорить не приходится. Нельзя злоупотреблять даже лекарствами, многие из которых готовятся на спиртовой основе, не употребляйте их без предписания врача, который знает о вашем положении. Чрезмерный рост веса. До срока родов ваш вес должен вырасти на 12–14 кг, если до беременности он был в пределах нормы и вы резко не худели на фоне токсикоза. Физический труд. Тяжелая физическая работа или работа стоя нежелательна во время беременности. Следует ограничивать физические нагрузки на работе и добиться перевода на легкий труд. Передвинув неосторожно тяжелый ящик (стол, ксерокс и т. д.), потому что некого было позвать на помощь, вы рискуете не только преждевременно родить, но и навлечь многие другие неприятности, о которых не хочется даже думать. Если во время работы вам приходится стоять, то делайте чаще перерывы, отдыхайте. Половые отношения. Во время двух или трех последних месяцев беременности будущие матери должны воздержаться от половых сношений, так как активное сокращение матки при оргазме может вызвать преждевременные роды. Как правило, женщине не очень-то хочется близости на этом сроке, если ее не раззадорят как следует. Ваш долг – уделить мужу внимание каким-то иным способом, не таким опасным для вас в этот период. Вам лучше не возбуждаться. Инфекция. Если появилась инфекция, представляющая угрозу для плода (краснуха, определенные венерические болезни, воспаление системы мочевых и детородных путей), то преждевременные роды спасут ребенка от опасности. Инфекционные процессы в матке стимулируют производство простагландина, который может вызвать преждевременные роды, повредив плодный пузырь. Чтобы избежать заражения, не посещайте общественных туалетов, держитесь подальше от заболевших, больше отдыхайте, оптимально питайтесь и регулярно показывайтесь врачу. Если вы допускаете половые сношения во время последних трех месяцев беременности, то, чтобы уменьшить риск внутриматочного заражения, применяйте презервативы. Преждевременное раскрытие шейки матки. При обследовании в начале беременности это явление можно заметить и наложить круговые швы на шейку на ранних сроках. Чувствительная матка. Это свойство матки может спровоцировать преждевременное ее сокращение. Профилактикой преждевременных родов в этом случае станет тщательное обследование на поздних сроках, в результате которого будет рекомендовано применение лекарств и пребывание в постели в течение всего дня, чтобы уменьшить сокращение матки. Предлежание плаценты можно не заметить до появления кровотечения во втором или третьем триместре беременности. Ультразвуковые исследования выявляют положение детского места: оно может быть расположено низко, близко или над внутренним отверстием шейки матки. В этом случае соблюдение постельного режима может облегчить состояние беременной женщины и предотвратить преждевременные роды. Стресс. Нужно стараться исключать причины возможного стресса, вплоть до изоляции женщины от неприятных явлений. Но иногда это сделать трудно. Невозможно, скажем, не сообщить женщине о смерти ее матери, возможно лишь не пустить ее на похороны, если мать проживала в другом городе, что, в свою очередь, может вызвать дополнительные переживания. Однако нужно взвешивать все за и против и рассуждать разумно. Бесчеловечно не допустить дочь ко гробу матери, потому что больше им уже никогда не увидеться? А если беременная угодит не ко гробу, а прямиком в больницу, и там сделать ничего не смогут, как ни будут стараться? Вместо одних похорон еще двое других? Именно эти слова употреблять, может быть, и не стоит, но постараться донести до женщины соответствующие доводы нужно обязательно. Горя это не уменьшит, но последствия стресса постепенно корректируются режимом двигательной активности, отдыха и соответствующим питанием. Отношение близких также имеет большое значение. Если хоть кто-то дает понять женщине, что она виновата, как-то неправильно себя ведет, то все старания по ликвидации стресса пойдут насмарку. Слово «стресс» присутствует в нашей жизни и кажется абсолютно понятным, может быть, потому, что очень похоже на слово «пресс». Стресс давит... все понятно. Имеется в виду напряжение, которое приходится преодолевать, чтобы не поддаться стрессу и не быть раздавленным им и собственными переживаниями. Считается, что стресс – это всегда плохо, хотя в научном понимании явление это не только отрицательное. Радостное событие тоже может быть стрессом для человека, но для него находятся другие слова – волнение, счастье, потрясение, которые в данном случае словно бы лишены силы, присутствующей при стрессе. А на самом деле это не так. Стресс – реакция живого организма, механизм, помогающий ему приспособиться к меняющимся условиям окружающей среды. Задействуются внутренние ресурсы организма, до этого «дремавшие», и физиологические процессы происходят на ином, более высоком уровне. Беременность и роды просто требуют такой реакции от женщины. Кортизол, гормон стресса, имеет дурную репутацию, однако все органы будущего человеческого организма нуждаются в нем, чтобы правильно развиваться. Материнский организм начинает функционировать по-другому и с иной нагрузкой. Даже когда будущая мама абсолютно счастлива и купается в волнах любви, уровень стресса подбирается к очень высокой отметке. Источниками стресса в данном случае являются перестройка организма (физический стрессор), мысли о собственном состоянии и здоровье ребенка, страх перед родами и вообще будущим (психологический стрессор), – то есть не столько само событие, сколько отношение к нему. Травмирующие переживания всегда многократны и длятся всю беременность: с конфликтами в семье и на работе они связаны напрямую. В ответ на воздействие извне в кровь выбрасывается большое количество гормонов (про адреналин знают все), активируются все системы и мобилизуются ресурсы, чтобы организм мог справиться с опасностью или избежать ее. Если воздействие на организм длительное, то, исчерпав все возможности, он не сразу, но сдается. Нельзя сказать себе: буду избегать стресса! Или делать вид, что мне все нипочем. Избежать все равно не удастся. Гораздо важнее настрой на положительные эмоции от деятельности, которой вы предаетесь, чем запрет чувствовать (а значит, и переживать) что-либо. Сопротивляемости способствуют верная оценка ситуации, умение расслабляться, ощутимую пользу приносят физические нагрузки (не сидеть и реветь, а занять себя чем-то, чтобы двигаться). Хороший сон, вкусная еда (с белковым перевесом) и теплый душ тоже не дружат со стрессом или хотя бы облегчают его протекание. Поздно, например, корить молоденькую девицу 15–17 лет, что она допустила «такое» (а это стресс). Понятно, что сильно выступающий живот прямо-таки заставляет родителей или иных воспитателей заводиться. Но время упущено, и сейчас юной матери необходимо полноценное питание и соответствующий медицинский уход, так как продолжается развитие не только ее ребенка, но и ее собственное. Точно так же поздно ужасаться решимости женщины после 35 лет. Исследования, касающиеся генетических нарушений и родовспомогательных проблем, соответствующее питание, медицинская опека, исключение стрессовых ситуаций могут значительно уменьшить риск преждевременных родов. И еще одна деталь: никто доподлинно не знает, что именно переживает и чувствует ребенок в животе матери. Ребенок рождается слишком беспомощным, чтобы еще и защищаться. А постоянные негативные эмоции матери должны на нем сказываться. Поэтому если не жаль себя, собственное спокойствие и собственное здоровье, то нужно пожалеть своего ребенка. Он-то точно ни в чем не виноват. Обычно женщины с многоплодной беременностью рожают на три недели раньше положенного срока. Предупредить преждевременные роды могут: тщательная опека, правильное питание, постельный режим, ограничение активности настолько, насколько это необходимо в последние недели беременности. Преждевременные роды в анамнезе. Своевременное вскрытие причины может позволить устранить ее. Предотвратит преждевременные роды в этом случае тщательная медицинская опека, уменьшение других факторов риска и ограничение двигательной активности. Но часто женщина, родившая преждевременно, может услышать, что причина неизвестна, хотя не было ни одного из указанных факторов риска и беременность протекала правильно. Симптомы преждевременных родов: • боль и ощущение давления в нижней части спины или любое ощущение «не так» в этой части тела; • спазмы, напоминающие месячные, с тошнотой или расстройством пищеварения (необязательно); • ощущение сдавливания в тазу, которое распространяется на область поясницы и бедер; • изменение выделений из влагалища, они становятся водянистыми или имеют розово-красный, коричневатый оттенок; • появление густой пробки слизи; • вытекание околоплодной жидкости из влагалища – в этом случае вас должны будут тщательно обследовать. Если роды действительно начались, шансы вернуться домой со здоровым ребенком на этом сроке беременности достаточно велики. Обычно начинающиеся преждевременные роды стараются продлить если не до положенного срока, то на любое возможное время: ребенок достигает большей зрелости, и каждый дополнительный день, который ребенок проводит в матке, увеличивает его шанс на жизнь. Каждая беременная женщина должна знать о симптомах преждевременных родов, уметь распознать их, чтобы сообщить врачу. Несчастные случаиПомните, что в последнем триместре беременности вы должны быть предельно осторожны. Плохое самочувствие и расслабление суставных связок часто приводят к неустойчивости и падению. Увеличивается усталость, а живот мешает смотреть под ноги. Падение может вызвать повреждение плода, несмотря на то что ребенок защищен самой совершенной амортизационной системой, состоящей из амниотической жидкости, оболочек, мышц матки и брюшной полости. Необходимо сообщить врачу о случившемся, а он, в свою очередь, проверит сердцебиение плода и, если нужно, назначит дополнительное обследование. Если будут выявлены нарушения в развитии плода, полное или частичное отделение детского места, то возможно медицинское вмешательство. Сразу же вызывайте скорую помощь, если заметите: • кровотечение из влагалища; • просачивание околоплодной жидкости; • повышенную чувствительность живота или спазмы матки; • отсутствие движений плода. ВОСЬМОЙ МЕСЯЦВ конце восьмого месяца ребенок может видеть и слышать. Почти все системы его организма (кроме легких) хорошо развиты. Особенно интенсивно в этот период растет мозг. В этом сроке беременности длина тела ребенка составляет примерно 45 см, вес – 2500 г. В случае преждевременных родов у ребенка большие шансы выжить (рис. 15). В 35–36 недель повторно сдаются анализ крови на СПИД, сифилис, биохимический анализ крови, мазок из влагалища. Тогда же делается последнее УЗИ, с помощью которого врач оценивает состояние плаценты, рост и вес ребенка, его положение в матке (головное или тазовое предлежание), количество и качество околоплодных вод (многоводие, маловодие, мутные воды или нет). Если все нормально, то дальше беременная женщина спокойно ждет дня родов. Симптомы и ощущения ей давно знакомы:  Рис. 15. Развитие плода к 32-й неделе • регулярная активность плода, сильные толчки; • выделение белей из влагалища; • запоры (может быть усиление); • головные боли, тошнота или головокружение; • изжога, расстройство пищеварения, вздутие живота; • судороги мышц ног; • боли в спине; • отечность стоп, лица и рук; • расширение варикозных вен на ногах; • варикозные расширения вены прямой кишки; • зуд кожи живота. Также «порадуют»: • затруднение дыхания, вызванное давлением матки на легкие; • бессонница; • возрастающая неуклюжесть; • выделение молозива из грудей; • ощущение беременности как надоевшей, вызывающей глубокую усталость; • подтекание мочи при смехе, кашле, чихании из-за увеличения давления матки на мочевой пузырь; • усиливающаяся рассеянность. Затруднение дыханияВо время беременности происходят изменения в дыхательной системе, что связано с поглощением большого количества кислорода. Но на последних месяцах беременности можно испытать затруднение дыхания: это связано с тем, что матка сдавливает легкие при перемещении ребенка в верхнюю часть таза, и ощущения эти можно выразить так: «не могу вздохнуть глубоко» или «дышу, но не могу надышаться, воздуха словно не хватает». Необходимо: • держать ровно спину и не горбиться; • не паниковать; • спать в положении полулежа; • избегать значительной физической активности. За 2–3 недели до родов наступает облегчение, так как живот опускается при перемещении ребенка к низу таза. Повышенная чувствительность реберНа последних месяцах беременности увеличивается активность ребенка. Он может сильно беспокоить своими движениями, причинять самую настоящую боль, когда попадает своими толчками в ребра, которые вдруг становятся излишне чувствительными, – так, что перехватывает дыхание и иногда выступают слезы. Необходимо: • попробовать изменить положение тела; • сделать упражнение «кошачья спинка»; • глубоко подышать, поднимая одну руку над головой, а затем делая выдох и опуская руку; повторить это несколько раз с каждой рукой. Значительный прирост весаМногие женщины, значительно потяжелев во время беременности, начинают беспокоится о том, что и ребенок родится крупным – а это может привести к тяжелым затяжным родам. Обычно и врачи, укоряя беременную за набор веса и несоблюдение предписанных разгрузочных дней, говорят то же самое. Но прирост веса матери не всегда означает, что ребенок родится очень крупным. Иные очень полные женщины рожают крохотных младенцев. Приблизительный вес ребенка можно узнать при помощи УЗИ и определения высоты дна матки. При прибавке веса матери во время беременности 17,5 кг ребенок может весить 3–3,5 кг или даже меньше. Очень часто женщины рожают детей с большим весом естественным путем, хотя крупный ребенок, вес которого 4–4,5 кг, рождается труднее. Важно, чтобы головка ребенка прошла родовой канал. Взаимосвязи между величиной живота и весом ребенка не существует. Даже наоборот: мелкая женщина с небольшим низким животом может родить большого ребенка, а ширококостная женщина, у которой большой, высоко расположенный живот, – маленького. Также нет представления об идеальной форме живота беременной женщины. Он может быть большим, маленьким, острым, широким, высоким или низким. На форму живота влияют рост и вес женщины, широкая у нее кость или узкая. Во вторую беременность живот может быть больше, чем в первую. Часто по внешнему виду нельзя определить, какие роды ждут женщину: худенькая пигалица может иметь идеально приспособленный для деторождения таз, в то время как женщина высокая и полноватая будет иметь таз узкий. Страх смерти во время родовРаньше женщины нередко рисковали жизнью во время родов, но в настоящее время этот риск почти исключен. Пропаганда здорового образа жизни, врачебный контроль, создание центров ведения беременности делают свое дело: смертность женщин низкая, и смертность младенцев низкая тоже. Беспокоиться стоит женщинам с серьезными заболеваниями сердца и с другими тяжелыми заболеваниями, а также женщинам, рожающим без помощи врача. Даже если вы относитесь к группе риска, но находитесь под наблюдением врача, вы не должны бояться за свою жизнь. Многое значит настрой: под аккомпанемент мыслей «все пропало» трудно рожать так же, как с позитивным настроем. Если опасность действительно есть, о ней узнают гораздо раньше, чем наступает дата родов, и в этом случае выбор за женщиной и ее семьей, и тогда уже нужно не бояться смерти, а надеяться на благополучное разрешение. Очень часто унять беспорядок в мыслях помогает молитва – собственно, для этого она и существует. А если вы женщина не набожная и не верите в ее целительное свойство, что вам стоит повторять про себя «Все будет хорошо»? Разумеется, остается случай, но случай возможен абсолютно всегда, даже при переходе улицы на зеленый свет. Так что гоните прочь невеселые мысли. Кесарево сечениеЕсли кесарево сечение необходимо, то надо подготовиться к операции психологически и не бояться ее. Риск, связанный с этой операцией, сравнивается с риском при удалении миндалин или желчного пузыря. Кесарево сечение назначают, если есть опасность для жизни матери при естественных родах или для жизни ребенка, без серьезных к нему показаний оно применяться не будет. Надо узнать как можно больше о кесаревом сечении, поговорить об этом с врачом: как выполняется эта операция, сколько занимает времени, какая применяется анестезия. Кесарево сечение в наши дни почти так же безопасно для матери, как и роды естественным путем, а если существует угроза для жизни ребенка, то кесарево сечение будет идеальным способом рождения. Нужно отдавать себе отчет, что ребенок может умереть в ходе обычных родов или родиться покалеченным. Даже самая панически настроенная мать не захочет такого исхода своей беременности. Бывают случаи рождения детей с отклонениями при кесаревом сечении, но это значит, что при самостоятельных родах они просто не выжили бы. Кесарево сечение применяется при следующих показаниях: • несоответствие размеров таза матери и головки ребенка, об этом говорят результат УЗИ или трудные предыдущие роды; • болезнь или отклонения в развитии плода, что вызывает риск или может привести к травме во время естественных родов; • кесарево сечение в предыдущих родах, поскольку причина его продолжает представлять собой угрозу, тем более если матка была вертикально рассечена; • болезнь почек или высокое кровяное давление матери; • неправильное положение плода – тазовое или поперечное, которое может сделать роды трудными или вообще невозможными; • сахарный диабет у матери; • инфекция, вызванная вирусом герпеса, – чтобы предупредить заражение плода во время его прохождения через родовые пути; • предлежание плаценты, когда она частично или полностью закрывает отверстие шейки матки, – если отделение начнется раньше времени, то может открыться кровотечение; • необходимость быстрого окончания родов, если нет времени для активизации родовой деятельности или если мать или плод будут не в состоянии перенести стресс, вызванный родами; • перехаживание срока беременности на две недели и более, что приводит к ухудшению условий жизни плода в матке из-за «старения» детского места; • угроза жизни плода или матери, вызванная различными причинами; • медленное раскрытие шейки матки, прекращение родовой деятельности после 16 часов с ее начала; • выпадение пуповины – ее сжатие вызывает угрозу для жизни ребенка, так как может отсечь приток кислорода. Отличие родов двойниЧаще всего женщины рождают двойню естественным путем без осложнений. Если у вас определили двойню, то будьте готовы к неожиданностям, которые могут возникнуть при родах. Необходимо кесарево сечение, если второго ребенка, лежащего поперек, невозможно повернуть; иногда врачам приходится вскрывать плодный пузырь первого плода искусственно. В случае очень медленного рождения второго ребенка врач может порекомендовать ввести окситоцин, или наложить щипцы, или сделать частичное кесарево сечение. После рождения ребенка детское место обычно выходит быстро. Однако иногда это происходит так медленно, что может понадобиться помощь врача. Роды могут не осложниться в первом периоде, который обычно бывает короче при беременности двойней, чем при одноплодной беременности. Но при активных родах могут быть неожиданности, поэтому при родах двойни необходимо присутствие неонатолога, педиатра, анестезиолога для возможного проведения кесарева сечения. Водить ли машину на восьмом месяце беременностиМногие считают, что беременная женщина за рулем опасна вдвойне, чем просто женщина на дороге, которая в любой момент может бросить руль, закрыть глаза и закричать «Мама!». Другие соглашаются, что есть прекрасные женщины-водители, но сомневаются, полезно ли водить машину в их положении, да еще на таком большом сроке: ведь ситуации на дорогах бывают аварийные, а если повезло и едешь нормально, то стрессовые: дорогу не уступили, зеркало своротили, мотор чихает или глохнет, без повода остановил гаишник. Езда с хорошей скоростью, в тепле, с удовольствием от хорошей музыки перемежается со стоянием в пробках, когда время поездки удлиняется неизмеримо, а срочно нужно в туалет! Как и во всем, что касается беременности, существует бытовое народное и профессиональное мнение. Попробуем разобраться. Если вы не представляете себя не за рулем (а самое главное, водите постоянно и почти профессионально), то вполне можете не расставаться с любимой машиной вплоть до последних дней перед родами. Главное, чтобы вы чувствовали себя в автомобиле спокойно, уверенно и комфортно. Вождение дает мощный положительный заряд настроения, оставаясь одной из немногих привычек с «добеременных» времен, оно поможет избежать ощущения полной невозможности прежней жизни. Но если вы замечаете за собой приступы рассеянности, притупление реакции, отстраненность от происходящего, то либо вы должны утроить свое внимание (если возможно), либо все-таки отказаться от вождения. Как ни велик опыт, полагаться, что автоматизм сработает раньше вас, нельзя. Вы должны отвечать за свои действия полностью. Если же вы водитель не настолько опытный и стаж за рулем не велик, то лучше отказаться от попыток сразу: водитель в стадии становления находится на дороге в состоянии постоянного стресса, а это не полезно ни женщине, ни ребенку. Плюс плохое самочувствие, некая самоуглубленность... Опасения, что за время беременности уйдут те навыки, которые вы успели приобрести, не могут служить основанием для продолжения вождения. Навыки – дело наживное. Зато останетесь целы. Всегда рассчитывайте свои силы. Недомогание в данном случае – повод не садиться за руль. Начальная тошнота может обернуться обморочной слабостью – вот и представьте себя наедине с машиной при «тошнотном» кулечке и полной невозможности выбраться из ситуации самостоятельно. Одного такого случая должно быть достаточно – по крайней мере, до улучшения общего состояния. Если вы ходите с трудом – какое уж тут вождение! Современные автомобили (особенно иномарки) исключают запах бензина в салоне. А вокруг? Если даже запах собственных духов вам противен, на пользу ли пойдет атмосфера вокруг автомобиля? Обязательно пристегивайтесь ремнем безопасности, хотя многие утверждают, что он проходит точь-в-точь по мочевому пузырю. Считается, что нажатие на педали стимулирует избыточный приток крови к малому тазу, вызывает напряжение матки и может создать угрозу выкидыша, так что стоит последить за своими ощущениями: если тонус матки действительно повышается и вы это чувствуете, от вождения лучше отказаться. Скорость и лихость – плохие подруги беременности: даже если вы сторонница «жесткой» езды, постарайтесь ездить мягко и спокойно, как будто везете хрусталь на бархате, и безопасность для вас драгоценна. Лучше отказаться от длительных поездок, особенно если нет возможности выйти и размяться. Но долгое сидение за рулем чревато не только онемением конечностей и нытьем спины: снижается концентрация внимания и быстрота реакции. В пользу вождения машины может говорить и такой аргумент, как некомфортность общественного транспорта: теснота, духота, наличие гриппозных больных. Другое дело, что вопрос – а куда это так понадобилось ехать женщине на восьмом месяце? – может остаться без внятного ответа. Не пытайтесь сами ехать в больницу, когда начнутся роды. Принимать ли ваннуЕсли ваш врач ничего не имеет против, а вы не сторонница мытья по-военному и вам нравится нежиться в ванне (к тому же это в буквальном смысле облегчает вас), то принимать ванну можно вплоть до разрыва плодного пузыря и начала отхождения вод. Душ разрешен вплоть до начала родов. В роддоме вас, скорее всего, поставят под душ по прибытии. Даже если вода и попадет во влагалище, то слизистая пробка, находящаяся в шейке матки, закроет вход в матку. Ребенок надежно защищен от микроорганизмов слизистой пробкой, оболочками, амниотической жидкостью. Необходимо все же: • соблюдать осторожность, чтобы избежать падения на скользкой поверхности; • положить на дно ванны или под душ резиновый коврик (на худой конец – полотенце), который будет препятствовать скольжению; • переступая бортик ванны, старайтесь, если возможно, пользоваться помощью другого человека. Отношения в семьеВы должны знать, что отношения в семье меняются со временем и в связи с различными обстоятельствами. Но эти изменения происходят постепенно, ничто не меняется на самом деле за полчаса, разве что обнаруживается. Девять месяцев беременности – достаточный срок для того, чтобы привыкнуть и к мысли о ребенке, и для утверждения новых отношений между супругами. Лучше понять это сейчас, чем после рождения ребенка. Поглощенность беременностью и предстоящими родами – нормальное состояние будущей матери, но она не должна перечеркнуть психологический и физический контакт с мужем. Супружество следует сохранять и заботиться о нем. Нельзя обделять мужа своим вниманием. Хотя бы раз в неделю постарайтесь что-то вместе посмотреть, обсудить, вместе пообедать или пойти в музей. Сексуальные отношения к концу восьмого месяца нежелательны, но если они имеют место, то врачи рекомендуют использование презервативов в последние 8 недель беременности. ДЕВЯТЫЙ МЕСЯЦК концу девятого месяца беременности ребенок уже полностью сформировался. Он весит более 3 кг, имеет длину тела около 50 см, должен лежать головкой вниз и меньше двигаться, так как ему уже не хватает места в матке (рис. 16). Если по результатам анализов или обследований выявляется какое-либо неблагополучие в состоянии беременной или ребенка, то женщину берут под особый контроль. А именно – назначают лекарственные препараты, улучшающие кровоток через плаценту, проводят дополнительные УЗИ и допплерометрию (дополнительный метод ультразвукового исследования, применяемый для оценки характера и скорости кровотока в сосудах). Два последних обследования проводятся, когда предполагаемая дата родов (ПДР) наступила, а роды не начинаются. Однако нервничать и паниковать, что роды не начинаются, не стоит. Грамотный контроль врача является залогом здоровой беременности и благополучных родов. Главное, все анализы сдавать в срок и регулярно посещать своего врача.  Рис. 16. Развитие плода к 36-й неделе В последний месяц перед родами вы будете ощущать привычные ритмы беременности. Появятся и новые сильные ощущения, на которые вы обратите большее внимание, так как они будут свидетельствовать о близких родах. Назовем основные физические и психологические явления предродового периода: • изменение активности ребенка из-за постепенно уменьшающегося пространства; • изменение выделений из влагалища; они могут быть более коричневыми или более розовыми после внутреннего обследования или половых контактов; • усиливающиеся запоры; • продолжающаяся изжога; • расстройство пищеварения, вздутие живота; • периодические головные боли и головокружение, обморочное состояние; • кровотечение из носа; • кровоточащие десны; • судороги мышц ног во время сна и при провоцирующих движениях; • сильная боль в позвоночнике; • болезненность таза и ягодиц; • отечность ног, ладоней и лица; • варикозные вены на ногах и в прямой кишке; • зуд кожи живота; • облегчение дыхания из-за опущения живота; • учащенное мочеиспускание после снижения матки и плода; • бессонница; • более частые и более сильные спазмы матки; • появление молозива при надавливании или вытекающего произвольно; • усталость и «приступы» чрезмерной энергии, внезапно сменяющие друг друга; • чередующиеся рост и потеря аппетита; • состояние ожидания, беспокойство, рассеянность, страх перед родами; • нетерпеливость и возбуждение; • фантазии и мечты о ребенке. Предварительные схваткиМышцы матки напрягаются, готовясь к действительным схваткам, которые «вытолкнут» ребенка в срок родов. Они продолжаются в течение 30 секунд, что достаточно для того, чтобы выполнить дыхательное упражнение, но могут продолжаться 2 минуты или дольше. При этом ощущается безболезненная твердость матки, начиная от дна и постепенно перемещаясь книзу. При многоплодной беременности это может ощущаться раньше и чувствоваться сильнее. Хотя эти схватки не означают еще собственно родов, но иногда трудно их отличить от действительных, которые обычно предупреждают о начинающихся родах. Для того чтобы облегчить боль, попробуйте лечь или, наоборот, встать и походить. Изменение положения тела может полностью прекратить схватки. Но если они становятся частыми (больше 5 раз в час), или им сопутствует боль в спине, животе, или появляются какие-то выделения из влагалища, или если вы относитесь к группе высокого риска, то немедленно сообщите об этом врачу. Движения ребенкаПри развитии беременности отмечается постепенное уменьшение количества движений (от 25–40 движений в час при 30 неделях беременности до 20–30 в час перед родами). Это вызвано уменьшением свободного пространства и количества амниотической жидкости, а также улучшившейся координацией движений плода. На девятом месяце беременности ребенок меньше вертится и толкается. Он может только поворачиваться или делать небольшие движения, а после принятия положения вниз головой свобода движений ограничится еще больше. Не надо нервничать по поводу отсутствия движений ребенка, например, в полдень. Он может в это время задремать. Но если очень долго ребенок не будет о себе напоминать, то быстро сообщите об этом своему врачу. Ваш ребенок может быть здоров, но полное прекращение движений свидетельствует об угрозе его жизни. Боязнь тяжелых и продолжительных вторых родовЖенщины, родившие первого ребенка легко и без проблем и зная, что первые роды должны быть тяжелее последующих, начинают нелогично бояться, что у них будет наоборот, природа захочет справедливости и устроит им тяжелые вторые роды. Но если в дело не вмешается экстраординарный случай, вторые роды должны быть легче и короче, чем первые, иногда значительно. Родовые пути уже однажды расширялись, а мышцы подвергались нагрузке и стали эластичнее, поэтому боль должна быть меньшей, хотя нельзя сказать, что все пойдет само собой и не потребует от вас терпения и затраты сил. Рождение второго ребенка часто происходит в течение минут, а не часов. КровотечениеЭто результат повреждения или натирания очень чувствительной в этот период шейки матки и случается после полового контакта или обследования. Это нормальное явление, не представляющее угрозы, но следует об этом сообщить врачу, потому что выделение крови может происходить и из детского места, что опасно. Если при выделении крови у вас появились сокращения матки, то это может сигнализировать о начале родов. Снижение дна маткиСнижение дна матки является симптомом вхождения передней части плода, обычно головки, в верхнюю часть родового канала, образованного костями таза. Дно матки снижается в результате входа головки плода в таз матери. Как правило, это происходит за 2 или 4 недели до родов. У рожавших женщин это явление почти не замечается до самых родов. Уменьшается давление на легкие и желудок, хотя усиливается давление на мочевой пузырь, суставы таза, а также на область промежности. У женщины может нарушиться равновесие, а при давлении головки ребенка на дно таза может ощущаться сильная колющая боль. Женщина может не заметить снижение дна матки, если ребенок лежал всегда низко, если она никогда не чувствовала трудности при дыхании или не испытывала чувства тошноты после еды. Перед родами головка плода должна установиться в костном тазе матери, что обеспечит ей легкое прохождение через канал таза. Случается, что головки детей, которые не вошли во вход таза в начале родов, потом гладко проходят через канал таза. Это особенно касается женщин ранее рожавших. Никто, даже врач с большим опытом, не сможет точно определить время начала родов. Известно, что установление передней части плода и раскрытие шейки матки могут происходить у некоторых женщин постепенно, в течение недели или даже месяца. Как можно вызвать родовую деятельностьДля того чтобы приблизить срок родов, некоторые женщины прибегают к поочередной (через 1 час) стимуляции сосков в течение 15 минут 3 раза в день. Вы можете использовать для этого кремы или жидкости, а помощь вашего мужа может быть незаменимой. Эта процедура требует затрат времени и энергии, но результат стоит этих усилий. Прежде чем начинать стимуляцию сосков, необходимо проконсультироваться со своим врачом, так как существует риск, что могут появиться очень сильные спазмы мышц матки. Переношенная беременностьУ многих женщин, особенно при первой беременности, которая затянулась на 42 недели, возникает беспокойство. Ребенок должен уже родиться, а никаких признаков между тем нет. Не надо нервничать по этому поводу, так как может быть неверно определен срок беременности. Даже если вы и перенашиваете своего ребенка, в настоящее время в значительном большинстве случаев принято вызывать роды после 42 недель беременности. Перехаживаете вы положенный срок или нет, врач может определить по соответствию срока беременности величине матки и высоте ее дна (наивысшая точка), дате чувствования первых движений плода беременной, дате прослушивания врачом первых ударов сердца плода. Ультразвуковые исследования тоже могут выявить срок беременности. Многие дети правильно растут и развиваются на десятом месяце беременности. Но при этом стареющее детское место не поставляет соответствующего количества питательных веществ и кислорода, а выработка амниотической жидкости уменьшается. В этих условиях дальнейшее развитие плода в матке становится затрудненным и проводятся следующие исследования для определения состояния ребенка. Анализ движений плода. Это исследование может дать определенные показания о состоянии ребенка и предупредить о возможной опасности. Но это не точный метод оценки состояния плода, поэтому нужны другие, более объективные исследования. Электронный мониторинг. При этом исследовании оценивается реакция сердца плода на его движения. Если во время движений сердце плода не начинает биться быстрее или если наблюдаются другие несоответствия, это может означать угрозу плоду. Но точность этого теста зависит от опыта специалиста, оценивающего результат исследования. Тест при акустической или виброакустической стимуляции. Исследование, при котором оценивается реакция плода на звук или вибрацию. Спазматический тест. Для этого исследования беременной на живот устанавливают датчик специального монитора, который показывает результат влияния сокращений матки на работу сердца плода. Сокращения можно вызвать введением внутривенно окситоцина или посредством стимуляции сосков (при помощи горячего полотенца или рукой беременной). Реакция плода на сокращения матки укажет на состояние ребенка и детского места. Стимуляция родов позволяет установить, может ли плод безопасно оставаться в матке. Но этот тест сложен, и на него требуется время. Биофизический профиль. При помощи ультрасонографии можно определить характер дыхания плода и количество амниотической жидкости, оценить частоту ударов сердца плода. Этот тест дает почти точную оценку состояния ребенка. Модифицированный биофизический профиль включает предыдущий биофизический профиль и электронный мониторинг, что дает возможность точно оценить состояние ребенка. А также: • анализ околоплодной жидкости (амниопункция); • определение объема крови, проходящей через пуповину; • электрокардиография плода; • оценка работы сердца плода; • оценка реакции головки плода на сжатие или уколы; • анализ пробы крови ребенка. Переношенные детиКак правило, такие дети выглядят худыми, у них сухая сморщенная кожа без слоя плодной смазки, покрывающей обычно кожу доношенного новорожденного. У них длиннее ногти и волосы, открыты глаза, и они более активны. Кожа этих детей и пуповина часто имеют желтый или зеленоватый оттенок. Дети, пребывавшие в утробе матери больше 40 недель, имеют большую головку. Они плохо снабжаются кислородом и питательными веществами. Кроме того, во время родов они могут втянуть в себя меконий (первородный кал). Чувство материнстваЗнания и опыт материнства практически приходят сами. Постепенно молодая мать приобретет опыт и уверенность. Мать, которая боялась взять ребенка на руки и не знала, как его держать, будет носить его вскоре на одной руке, а другой выполнять какую-нибудь домашнюю работу. Она с легкостью выкупает ребенка, переоденет его, почистит ушки, носик, протрет глазки, и ей будет смешно вспомнить, как она не знала, как подступиться к нему с маленькими ножницами. Неопытной маме всегда помогут ее мать, подруги, у которых уже есть дети; также помощь может оказать патронажная сестра. Вряд ли молодая мама останется в полной изоляции, одна-одинешенька, только если это не глубокое свойство натуры. Многих волнуют как раз не практические навыки, которые являются наживным делом, а отсутствие, как им кажется, материнской любви или чувства материнства. Поговорить со своей матерью не всегда удается, потому что она обычно отвечает: как начнешь крутиться и кормить по два раза за ночь, тебе сразу будет не до любви! И возникает вопрос: так существует ли вообще эта любовь, если дело, оказывается, только в тяжелой работе? Конечно существует. Больше того, она помогает выжить. Просто она может являться не в форме праздничного чувства. Развесила пятьдесят пеленок, схватилась за больную спину – это любовь. Мурлычешь над ребенком, вдыхаешь его запах – это любовь. Доедаешь за ним первую кашу – тоже любовь... Говорить себе перед родами «Ах, я не способна на материнскую любовь!» как-то странно. Вы пройдите начатый путь до конца – может быть, вам подобные вопросы и задавать себе не захочется. Прочитанные книги для молодых матерей, получение полной информации перед родами позволят избежать многих трудностей в уже недалеком будущем. Что вызывает родыБольшинство женщин, благодаря интуиции или болезненности схваток, периодичность которых не вызывает никаких сомнений, прибывают в роддом в соответствующее время. Но нельзя полагаться только на интуицию. Нужно знать о предродовых явлениях, сигналах начинающихся родов или мнимых родах. Считается, что на начало родов влияют простагландины. Во время беременности они вырабатываются маткой. Перед началом родов их количество резко возрастает, и они вызывают сокращение мышц матки, что дает гипофизу сигнал к выработке окситоцина. Это и вызывает роды. Кроме того, начало родов стимулируется плодом и детским местом. Женщина сама ощутит снижение дна матки и установку передней части плода. Кроме этих явлений она сможет почувствовать: • нарастающее давление в области таза и в прямой кишке; • спазмы и боль в паховой области, особенно часто появляющиеся во второй и последующих беременностях; • появление тянущей боли в области крестца; • уменьшение или исчезновение прироста веса: до начала родов часть женщин теряет в весе 1 кг и более; • изменение настроения и поведения: чувство постоянной и растущей усталости сменяет неожиданный прилив сил и энергии; • изменение влагалищных выделений, которые становятся обильными и более густыми и розовыми; происходит это потому, что во время раскрытия и сокращения шейки матки рвутся мелкие кровеносные сосуды, значит, роды произойдут через 24 часа или раньше; • выход слизистой пробки из шейки матки, когда она раскроется (но это может случиться как за неделю до действительных схваток, так и в начале родов); • усиление схваток – они становятся частыми и более сильными и даже болезненными; • появление поноса. Признаки мнимых родов: • нерегулярность сокращений матки, их частота и напряжение не увеличиваются; • болезненность скорее в подбрюшье, чем в области крестца; • исчезновение схваток во время хождения или после изменения положения тела; • появление коричневатых выделений в результате полового сношения или обследования; • усиление движения плода во время сокращений матки. Явления действительных родов: • усиление схваток при большой активности и изменении положения тела женщины; • боль в области крестца и распространение ее на подбрюшье и ноги, этому может сопутствовать понос; • учащение и усиление болезненности схваток (но не обязательно каждый последующий спазм должен быть сильнее, болезненнее и продолжительнее, чем предыдущий); • окрашивание выделений кровью; • разрыв плодного пузыря, вытекание или просачивание околоплодной жидкости. Отхождение вод в общественном местеСразу нужно сказать, что перед самыми родами женщине лучше бы не выходить из дома без сопровождающих и вообще без крайней нужды лучше не посещать общественные места. Но если некому вместо нее пойти в магазин, в мастерскую за починенной обувью, с ребенком в поликлинику, то следует принять меры на случай внезапного начала отхождения вод. Для страховки использовать гигиенические прокладки, лучше повышенной впитываемости. Не стоит впадать в панику из-за внезапного вытекания жидкости, так как разрыв плодного пузыря до начала родов случается редко, и это отходят так называемые задние воды (передние отходят уже во время родов). Если это и произошло, жидкость вытекает не очень быстро, потому что ребенок своей головкой закрывает отверстие в шейке матки. Что нужно взять в роддомВ роддоме вам могут выдать халат и тапочки, а также рубашку, белье и пр., а могут разрешить переодеться в привезенные с собой. Лучше узнать заранее, каковы гигиенические требования в «вашем» роддоме. Но даже если рубашка и халат казенные, это не значит, что с собой брать ничего не нужно. Прежде всего – документы: • направление в роддом, или договор с роддомом, или договор с личным врачом, который следует заключить не позднее 35 – 36-й недели (если, конечно, вы не рожаете дома с личной акушеркой); • заполненная обменная карта с результатами необходимых анализов; • анализы на СПИД (2 анализа); • результаты УЗИ (если есть); • страховой полис; • паспорт; • родовой сертификат. Что пригодится во время родов: • хлопчатобумажная ночная рубашка (чем проще, тем лучше – без рюшечек, вышивки) или длинная футболка с рукавами 3/4; • легкие и теплые носочки (не вязаные шерстяные); • тапочки (лучше кожаные); • питье (минеральная вода без газа или специальный травяной чай для родов в термосе); легкий перекус для себя (если разрешат) и еда для мужа; • салфетки для лица и рук – вытереть пот, освежить лицо; • полотенце; • массажное масло (если придется растереть сведенную ногу или делать легкий массаж спины); • часы с секундной стрелкой (отмечать частоту и продолжительность схваток). Можно также взять иллюстрированный журнал (просто чтобы отвлечься, вряд ли вам придется внимательно что-то читать, так что не стоит брать книгу), плеер с «запасом» музыки, муж может взять видеокамеру, чтобы запечатлеть первые мгновения ребенка в этой жизни. Случается, конечно, что женщина в перерывах между схватками правит чужую диссертацию или дает телефонные указания по совершению важной финансовой сделки, но это скорее исключение, нежели общее правило. В перерывах между схватками нужно отдыхать. Примерно за пару недель до родов можно начать собирать вещи для роддома. Если вы договорились, что будете рожать дома, обсудите вопрос о нужных вещах с домашней акушеркой. Обычно не думают об окончании процесса и о том, что после родов могут понадобиться: • рубашки с застежкой впереди и халат по сезону (если отопление выключено, а на улице холодно, может быть холодно и в палате, где находится мама с новорожденным); • зубная щетка, паста, мыло, туалетная бумага, расческа, крем для рук, для лица; • прокладки с самой высокой степенью впитываемости (лучше ночные или специальные) – 2–3 пачки; • прокладки для груди; • мазь для сосков, снимающая боль при трещинах и ссадинах, или шиповниковое масло; • два бюстгальтера для кормления (если разрешат); • стерильные марлевые салфетки; • кулечки для отдаваемых домой вещей; • памперсы (не покупайте сразу много, приобретите требуемую в роддоме пачку или две, учитывая пол ребенка и примерный вес). |
|
||
| Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Наверх | ||||
|
|
||||
